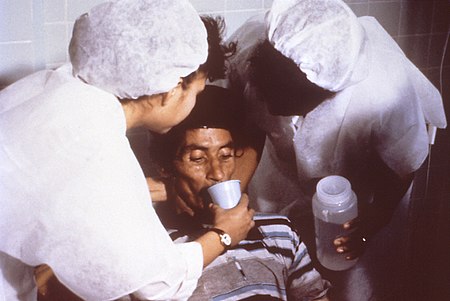
المعالجة بالإمهاء الفموي هي إحدى عمليات استبدال السوائل تُستخدم لمنع حدوث التجفاف وعلاجه، خاصةً الناتج عن الإسهال. تشمل العملية شرب مياه تحوي كميات متوسطة من السكر والأملاح، خاصةً الصوديوم والبوتاسيوم. يمكن أيضًا تعويض السوائل عن طريق الفم باستخدام أنبوب أنفي معدي.[1] يجب أن يتضمن العلاج الروتيني استخدام مكملات حاوية على الزنك. تشير التقديرات إلى أن المعالجة بالإمهاء الفموي قللت من خطر الوفاة بسبب الإسهال بنسبة تصل إلى 93%.[2]
قد تشمل الآثار الجانبية حدوث إقياء أو فرط صوديوم الدم أو فرط بوتاسيوم الدم. في حالة حدوث إقياء، يوصى بإيقاف العلاج مؤقتًا لمدة 10 دقائق ثم إعادته تدريجيًا. تتضمن التركيبة الموصى بها كلوريد الصوديوم وسيترات الصوديوم وكلوريد البوتاسيوم والجلوكوز. يمكن استبدال الجلوكوز بالسكروز وسيترات الصوديوم ببيكربونات الصوديوم، في حال عدم توفرها.[1] يزيد الجلوكوز من امتصاص الصوديوم وبالتالي الماء عن طريق الأمعاء. يتوفر عدد من التركيبات الأخرى أيضًا بما في ذلك الأنواع التي يمكن تحضيرها في المنزل.[3] ومع ذلك، لم يُدرس استخدام المحاليل المحضرة منزليًا بشكل جيد.[2]
طُورت المعالجة بالإمهاء الفموي في أربعينيات القرن العشرين، لكن لم يشع استخدامها حتى السبعينيات. [4]وهي مدرجة في قائمة الأدوية الأساسية النموذجية لمنظمة الصحة العالمية، وهي الأدوية الأكثر أمانًا والأكثر فعالية المطلوبة في نظام الرعاية الصحية.[5] التكلفة بالجملة في الدول النامية لرزمة تُخلط مع لتر من الماء هي 0.03-0.20 دولار أمريكي.[6] على الصعيد العالمي واعتبارًا من عام 2015، بدأ 41% من الأطفال المصابين بالإسهال باستخدام المعالجة بالإمهاء الفموي. لعب هذا الاستخدام دورًا مهمًا في الحد من عدد وفيات الأطفال دون سن الخامسة.[7]
الاستخدامات الطبية
تعد طرق المعالجة بالإمهاء الفموي أقل بضعًا من الاستراتيجيات الأخرى لاستبدال السوائل، وتحديدًا استبدال السوائل عبر الوريد. يُفضل علاج التجفاف الخفيف إلى المتوسط لدى الأطفال في قسم الطوارئ باستخدام الإمهاء الفموي. يجب على الأشخاص الذين يخضعون للمعالجة بالإمهاء الفموي تناول الطعام في غضون 6 ساعات والعودة إلى نظامهم الغذائي الكامل في غضون 24-48 ساعة.[8][9]
الفعالية
قد تقلل المعالجة بالإمهاء الفموي من معدل الوفيات الناتجة عن الإسهال بنسبة تصل إلى 93%. أظهرت دراسات الحالة في 4 دول نامية أيضًا وجود ارتباط بين زيادة استخدام أملاح الإمهاء الفموي وانخفاض معدل الوفيات. لا تبدي المعالجة بالإمهاء الفموي أي تأثير على مدة نوبة الإسهال أو حجم السوائل المفقودة.[10][11]
خوارزمية العلاج
يجب تقييم درجة التجفاف قبل بدء المعالجة بالإمهاء الفموي. تعد هذه المعالجة مناسبة للأشخاص الذين يعانون من التجفاف وأولئك الذين تظهر عليهم علامات وأعراض التجفاف الخفيف إلى المتوسط. يجب على الأشخاص الذين يعانون من التجفاف الشديد طلب المساعدة الطبية المتخصصة على الفور لتعويض السوائل عن طريق الوريد في أقرب وقت ممكن لاستعادة الحجم المفقود من السوائل.[12]
موانع الاستعمال
يجب التوقف عن المعالجة بالإمهاء الفموي واستبدال السوائل عن طريق الوريد عندما يستمر الإقياء رغم اتباع إجراءات الإمهاء الفموي بشكل صحيح، أو عندما تزداد أعراض التجفاف سوءًا رغم إجراءات الإمهاء الفموي، أو عندما لا يكون الشخص قادرًا على الشرب بسبب فقدان الوعي، أو في حال وجود دليل على انسداد معوي أو تغلف معوي. قد يُمنع استخدام طرق الإمهاء الفموي أيضًا لدى الأشخاص الذين يعانون من صدمة ديناميكية دموية بسبب ضعف المنعكسات الوقائية في المسلك الهوائي. لا يعد الإقياء لفترة قصيرة من موانع المعالجة بالإمهاء الفموي. في حالات الإقياء، يمكن لشرب محاليل الإمهاء الفموي ببطء وبشكل مستمر أن يساعد في إيقاف الإقياء.[13]
التحضير
اشتركت منظمة الصحة العالمية واليونيسف في وضع مبادئ توجيهية رسمية لصنع محاليل الإمهاء الفموي وأملاح الإمهاء الفموي المستخدمة في تحضيرها. وصفت المنظمتان أيضًا مستحضرات بديلة مقبولة، بحسب درجة توفر المواد. تتوفر المستحضرات التجارية إما بشكل سوائل معدة مسبقًا أو أكياس تحوي أملاح الإمهاء الفموي جاهزة للخلط مع الماء. [14][15]
تتضمن وصفة محلول الإمهاء الفموي التي وضعتها منظمة الصحة العالمية (المعروف أيضًا باسم محلول الإمهاء الفموي منخفض الأسمولية) 2.6 غرام (0.092 أونصة) ملح (كلوريد الصوديوم)، و2.9 غرام (0.10 أونصة) ثنائي هيدرات سترات الصوديوم، و1.5 غرام (0.053 أونصة) من كلوريد البوتاسيوم، و13.5 غرام (0.48 أونصة) جلوكوز لامائي لكل لتر من المحلول. هذا يُكافئ 44 ملليمول ملح، و10 ملليمول ثنائي هيدرات سترات الصوديوم، و20 ملليمول كلوريد البوتاسيوم، و75 ملليمول جلوكوز لا مائي لكل لتر. تبلغ الأسمولية الكلية للمحلول (44×2 + 10×4 + 20×2 + 75) = 243 ميلي أسمول/لتر.[16]
يمكن أيضًا تحضير محلول الإمهاء الفموي الأساسي عندما لا تتوفر أكياس أملاح الإمهاء الفموي. توصي منظمة الصحة العالمية الأطباء باستخدام محلول محلي الصنع يتكون من لتر واحد من الماء يُضاف إليه ملعقة صغيرة من الملح (3 غرام) وملعقتين كبيرتين من السكر (18 غرام) (بحيث يصبح طعمها مشابهًا لـ«طعم الدمع»). يوصي مشروع الإمهاء بإضافة نفس الكمية من السكر لكن مع نصف ملعقة صغيرة فقط من الملح، مشيرًا إلى أن هذا المحلول المخفف أقل خطورة ولا يفقد سوى القليل من الفعالية. تتفق المنظمتان على أن المشروبات التي تحتوي على الكثير من السكر أو الملح يمكن أن تجعل التجفاف أسوأ. يجب أن تكون النسبة المولية للسكر بالنسبة للملح 1: 1 ولا يجب أن يكون المحلول مفرط الأسمولية. ينص مشروع الإمهاء على أن «تخفيف الخليط قليلًا (باستخدام أكثر من 1 لتر من الماء النظيف) ليس ضارًا».[17][18][19][20][21]
السائل المثالي لتحضير محلول الإمهاء الفموي هو الماء النظيف. لكن إذا لم يكن متاحًا، يجب استخدام المياه المتوفرة عادةً. لا ينبغي الامتناع عن إعطاء محلول الإمهاء الفموي لمجرد أن المياه المتاحة قد تكون غير آمنة؛ التجفاف له الأسبقية.[22]
عندما لا تتوافر أكياس أملاح الإمهاء الفموي والملاعق المناسبة لقياس السكر والملح، أوصت منظمة الصحة العالمية بتناول العصيدة والحساء المحضرة منزليًا، وما إلى ذلك، للمساعدة في الحفاظ على الإمهاء.[23] أكدت مراجعة لانسيت في عام 2013 على الحاجة إلى مزيد من البحوث حول السوائل المنزلية المناسبة لمنع التجفاف.[24] لا تعد المشروبات الرياضية حلولًا مثالية للإمهاء الفموي، لكن يمكن استخدامها إذا لم تتوفر الخيارات الأفضل. لا ينبغي تجنبها بسبب عدم وجود خيارات أفضل؛ لأن التجفاف له الأسبقية. لكنها لا تُعتبر بدائل لمحاليل الإمهاء الفموي في الحالات غير الطارئة.[25]
العلاجات المساعدة
الزنك
كجزء من العلاج بالإمهاء الفموي، توصي منظمة الصحة العالمية بالمكملات الحاوية على الزنك (10-20 ملغ يوميًا) لمدة عشرة إلى أربعة عشر يومًا، لتقليل شدة المرض ومدته وتقليل احتمالية تكرر المرض في الشهرين أو الثلاثة أشهر التالية. تتضمن المستحضرات المتوفرة محلول كبريتات الزنك للبالغين، ومحلول معدل للأطفال بالإضافة إلى الأقراص.[26]
التغذية
بعد علاج التجفاف الشديد واسترجاع الشهية، تسرع التغذية الجيدة من عملية استعادة وظيفة الأمعاء الطبيعية، وتقلل من فقدان الوزن وتدعم النمو المستمر عند الأطفال. يُفضل تناول وجبات صغيرة متكررة (تقديم الطعام للأطفال كل ثلاث إلى أربع ساعات). يجب على الأمهات مواصلة الرضاعة الطبيعية. عادةً ما يستعيد الطفل المصاب بالإسهال المائي شهيته حالما يُعالج الجفاف، بينما تبقى تغذية الطفل المصاب بالإسهال المدمى سيئة حتى زوال المرض. يجب تشجيع هؤلاء الأطفال على استئناف التغذية الطبيعية في أقرب وقت ممكن. بمجرد علاج الإسهال، توصي منظمة الصحة العالمية بإعطاء الطفل وجبة إضافية كل يوم لمدة أسبوعين، وأطول إذا كان الطفل يعاني من سوء التغذية. [27][28]
المراجع
- World Health Organization (2009). Stuart MC, Kouimtzi M, Hill SR (المحررون). WHO Model Formulary 2008. منظمة الصحة العالمية (WHO). صفحات 349–351. hdl:10665/44053. .
- Munos, MK; Walker, CL; Black, RE (April 2010). "The effect of oral rehydration solution and recommended home fluids on diarrhoea mortality". International Journal of Epidemiology. 39 Suppl 1: i75–87. doi:10.1093/ije/dyq025. PMC . PMID 20348131.
- Binder, HJ; Brown, I; Ramakrishna, BS; Young, GP (March 2014). "Oral rehydration therapy in the second decade of the twenty-first century". Current Gastroenterology Reports. 16 (3): 376. doi:10.1007/s11894-014-0376-2. PMC . PMID 24562469.
- Selendy, Janine M. H. (2011). Water and Sanitation Related Diseases and the Environment: Challenges, Interventions and Preventive Measures (باللغة الإنجليزية). John Wiley & Sons. صفحة 60. . مؤرشف من الأصل في 18 سبتمبر 2017.
- World Health Organization (2019). World Health Organization model list of essential medicines: 21st list 2019. Geneva: World Health Organization. hdl:10665/325771. WHO/MVP/EMP/IAU/2019.06. License: CC BY-NC-SA 3.0 IGO.
- "Oral Rehydration Salts". International Drug Price Indicator Guide. مؤرشف من الأصل في 01 أبريل 202008 ديسمبر 2016.
- The State of the World's Children 2016 A fair chance for every child ( كتاب إلكتروني PDF ). UNICEF. June 2016. صفحات 117, 129. . مؤرشف ( كتاب إلكتروني PDF ) من الأصل في 20 سبتمبر 201614 يناير 2017.
- Nutrition Committee; Canadian Paediatric Society (1994). "Oral Rehydration Therapy and Early Refeeding in the Management of Childhood Gastroenteritis". The Canadian Journal of Paediatrics. 1 (5): 160–164. مؤرشف من الأصل في 14 أكتوبر 2014.
- Vyas, KS; Wong, LK (2013). "Oral rehydration solutions for burn management in the field and underdeveloped regions: a review". International Journal of Burns and Trauma. 3 (3): 130–6. PMC . PMID 23875118.
- Guarino A, Lo Vecchio A, Pirozzi MR. (2009). "Clinical role of diosmectite in the management of diarrhea". Expert Opin Drug Metab Toxicol. doi:10.1517/17425250902865594.
- Victora, CG; Bryce, J; Fontaine, O; Monasch, R (2000). "Reducing deaths from diarrhoea through oral rehydration therapy". Bull World Health Organ. 78 (10): 1246–55. doi:10.1590/S0042-96862000001000010 (غير نشط 2019-12-07). PMC . PMID 11100619.
- "Oral Rehydration Therapy". Rehydration Project. مؤرشف من الأصل في 14 أكتوبر 201429 أكتوبر 2014.
- King, Caleb; Glass, Roger; Bresee, Joseph; Duggan, Christopher. "Managing Acute Gastroenteritis Among Children". CDC MMWR Recommendations and Reports. مؤرشف من الأصل في 28 أكتوبر 201429 أكتوبر 2014.
- "Oral rehydration therapy (ORT) in children." - تصفح: نسخة محفوظة 2 January 2014 على موقع واي باك مشين. US Department of Health and Human Services. Accessed 1 January 2014.
- "Oral rehydration salts and solutions and rice-based solutions worldwide manufacturers and suppliers." - تصفح: نسخة محفوظة 7 December 2014 على موقع واي باك مشين. Rehydration Project website. Accessed 3 January 2014.
- Oral rehydration salts - تصفح: نسخة محفوظة 4 March 2016 على موقع واي باك مشين.
- A Guide on Safe Food for Travellers - تصفح: نسخة محفوظة 9 July 2012 على موقع واي باك مشين., Welcome to South Africa, Host to the 2010 FIFA World Cup (bottom left of page 1).
- "The Treatment Of Diarrhea, A manual for physicians and other senior health workers" ( كتاب إلكتروني PDF ). منظمة الصحة العالمية. 2005. مؤرشف ( كتاب إلكتروني PDF ) من الأصل في 19 أكتوبر 2011.
- Rehydration Project, "Diarrhoea, Diarrhea, Dehydration, Oral Rehydration, Mother and Child Nutrition, Water, Sanitation, Hygiene – Rehydration Project". مؤرشف من الأصل في 08 يونيو 201522 يونيو 2015. Homemade Oral Rehydration Solution Recipe.
- "Diarrhoea, Diarrhea, Dehydration, Oral Rehydration, Mother and Child Nutrition, Water, Sanitation, Hygiene - Rehydration Project". rehydrate.org. مؤرشف من الأصل في 08 يونيو 201522 يونيو 2015.
- Churgay CA, Aftab Z (1 June 2012). "Gastroenteritis in children: part II, prevention and management". Am Fam Physician. 85 (11): 1066–70. PMID 22962878. مؤرشف من الأصل في 02 يناير 2014.
- "The treatment of diarrhea, a manual for physicians and other senior health workers." - تصفح: نسخة محفوظة 19 October 2011 على موقع واي باك مشين. World Health Organization, 2005.
- World Health Organization, et al. (Diarrhoeal Disease Control Programme) (1986). Oral rehydration therapy for treatment of diarrhoea in the home (Report). Geneva: منظمة الصحة العالمية (WHO). hdl:10665/60117. WHO/CDD/SER/80.2.
- Sanders; et al. (2013). "Excellent can be the enemy of good: the case of diarrhoea management". The Lancet. 382 (9889): 307–308. doi:10.1016/S0140-6736(13)61633-5. PMID 23890040.
- Dousma, M; et al. (2003), "[Sport drinks: not a suitable rehydration solution for children]", Ned Tijdschr Geneeskd, 147, صفحات 213–214, PMID 12645356
- "Pediatric zinc sulfate oral solution" ( كتاب إلكتروني PDF ). منظمة الصحة العالمية (WHO). 15 July 2008.
- "Community health worker training materials for cholera prevention and control." - تصفح: نسخة محفوظة 20 October 2011 على موقع واي باك مشين. CDC.
- Victora CG, Bryce J, Fontaine O, Monasch R (2000). "Reducing deaths from diarrhoea through oral rehydration therapy" ( كتاب إلكتروني PDF ). Bull. World Health Organ. 78 (10): 1246–55. doi:10.1590/S0042-96862000001000010 (غير نشط 2019-12-07). PMC . PMID 11100619. مؤرشف من الأصل ( كتاب إلكتروني PDF ) في 20 فبراير 2020.