الإصابة الرغامية القصبية هي ضرر يصيب الشجرة الرغامية القصبية (هي تركيب السبيل التنفسي والذي يضم الرغامى والقصبات). قد تنجم هذه الإصابة من صدمة بطنية حادة أو رضح انتفاذي للرقبة أو للصدر، أو استنشاق أدخنة أو أبخرة ضارة، أو عبر رشف سوائل أو شفط أجسام.[1]
| إصابة رغامية قصبية | |
|---|---|
| معلومات عامة | |
| الاختصاص | طب الطوارئ |
ورغم ندرة حدوثها إلا أنها تعد حالة خطيرة؛ لأنها قد تحدث انسدادًا في مجرى الهواء قد ينجم عنه قصور تنفسي يهدد الحياة بالخطر. وهناك إصابات أخرى تصاحب ما يقارب نصف إصابات الرغامى والقصبات.[2] وكما أن معظم من يتوفى جرَاء الإصابة في الرغامى والقصبات يلقون حتفهم قبل أن يحصلوا على الرعاية الطارئة، ويكون ذلك عبر انسداد مجرى الهواء، أو الاستنزاف، أو نتيجة لإصابات في الأعضاء الحيوية الأخرى. وقد يصل معدل الوفيات لمن تلقى الرعاية الطارئة إلى 30%.
كثيرًا ما يصعب تشخيص
وعلاج الإصابة الرغامية القصبية.[3] فالتشخيص المبكر يعد ضروريًا لمنع المضاعفات من الحدوث، والتي تشمل: تضيق في مجرى الهواء، وعدوى الجهاز التنفسي، وتلف في أنسجة الرئة. والتشخيص عادة ما يشمل إجراءات عدة منها تنظير القصبات، والتصوير الشعاعي، والتصوير المقطعي المحوسب الذي يظهر الشجرة الرغامية القصبية. تتفاوت العلامات والأعراض حسب موضع الإصابة ومدى شدتها، وغالبًا ما تشمل: ضيقًا في التنفس، وخلل في الصوت (حالة يكون فيها الصوت أجشًا، وضعيفًا، ومصحوبًا بأصوات مسموعة شديدة)، وسعال، وأصوات تنفس غير طبيعية. تنبيب الرغامى قد يستخدم لضمان بقاء مجرى الهواء مفتوحًا في حالات الطوارئ. كما أن التدخل الجراحي قد يعد ضروريًا في الحالات الوخيمة من الإصابة الرغامية القصبية.
التشريح
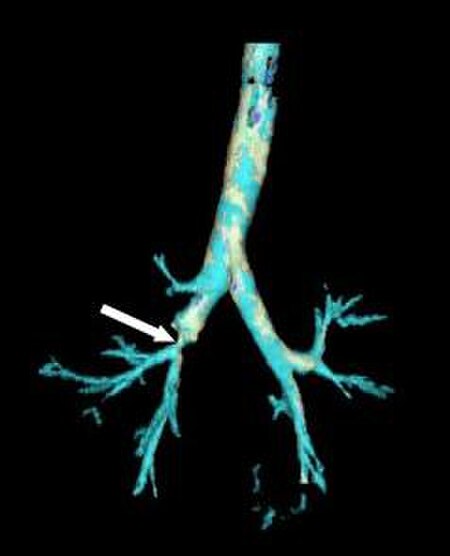
تشكلان الرغامى والقصبات الشجرة الرغامية القصبية. توجد الرغامى بين الطرف السفلي للحنجرة ومنتصف الصدر
حيث تنقسم إلى قصبتين عند حرف يدعى جؤجؤ. يتم تثبيت وإبقاء الرغامى مفتوحة عبر غضاريف حلقية تحيط الجانبان ومقدمة البنية، كما أن هذه الغضاريف الحلقية ليست متصلة ولا تحيط الجانب الخلفي الذي يكون مكونًا من غشاء.[4] تنقسم القصبتان إلى أفرع أصغر ثم إلى قصيبات تزود الأسناخ (هي أكياس ضئيلة الحجم ومملوءة بالهواء توجد في الرئة وتعد مسؤولة عن امتصاص الأكسجين) بالهواء. كما قد يحدث انقسام اعتباطي بين ما بداخل الصدر والرغامى الرقبية عند مدخل الصدر (هي فتحة توجد في أعلى التجويف الصدري).[5] تشمل البنيان التشريحية التي تحيط وتحمي الشجرة الرغامية القصبية: الرئة، والمريء، والأوعية الدموية الكبيرة، والقفص الصدري، والفقرات الصدرية، وعظم القفص. وعلى خلاف البالغين رغامى الأطفال تكون أطرى والشجرة الرغامية القصبية تكون أكثر مرونة، والتي بدورها تحمي البنيان من الإصابة عندما ينضغط، وكما أنها قد تساهم بتقليل حدوث إصابات الرغامى والقصبات عند الأطفال.
التصنيفات
من الممكن للآفات أن تكون عرضية بين حلقات الرغامى، أو طولية، أو حلزونية. ومن الممكن أن تحدث بمحاذاة جزء الرغامى الغشائي، أو القصبات الرئيسية، أو كلاهما. فـ8٪ من حالات التمزق، والتي تعد آفات معقدة، تحدث في أكثر من مكان وبأنواع آفات مختلفة، أو في كلتا القصبات الرئيسية والرغامى. تعد الإصابات الأفقية أكثر حدوثًا من الإصابات الطولية والمعقدة. كما أن التهتك قد يحدث انقطاعًا تامًا لمجرى الهواء أو انقطاعًا جزئيًا. ولا يحدث انفصال تام إلا إذا كان التمزق يحيط بكامل الرغامى بينما التمزق الجزئي الذي لا يحيط بكامل الرغامى لا يُحدث انفصالًا لمجرى الهواء المتهتك. تنقسم الانهتاكات إلى كاملة وغير كاملة. ففي الآفة غير الكاملة توجد طبقة نسيجية سليمة تحيط القصبة وقد تبقي الهواء في مجراه، فتمنعه من التسرب للمناطق المحيطة بمجرى الهواء. أما في الانهتاكات غير الكاملة قد تتطلب تفحصًا دقيقًا لاكتشافها وقد لا يتم تشخيصها فورًا.
تنقسم إصابات القصبات إلى نوعين: إصابات يصاحبها انفتاح في الجنبة وإصابات بلا انفتاح في الجنبة. في النوع الأول بإمكان الهواء أن يتسرب من الثقب الموجود في مجرى الهواء وقد ينجم عنه استرواح صدري. أما النوع الثاني فهو أشد ارتباطًا بالعلامات الصغرى، فالاسترواح الصدري نادر الحدوث في هذا النوع وإن حدث فيكون حجمه ضئيلًا، ورغم أن وظيفة جزء الرئة المغذى من القصبة المصابة قد فقدت، إلا أن بقية أجزاء الرئة قد تكون قادرة على تعويض النقص.
معظم الإصابات الرغامية القصبية الناجمة عن رضح كليل تحدث في نطاق الصدر. كما يعد التمزق بجانب الجؤجؤ أو في جدار الرغامى الغشائي أكثر إصابات الرغامى شيوعًا. تحدث الإصابة الرغامية القصبية في رضح الصدر الكليل على مدى 2.5 سم من الجؤجؤ في 40%-80% من المرات. كما تعد الإصابة أكثر شيوعًا في القصبة اليمنى مقارنة باليسرى، وقد يعود ذلك لكون القصبة اليمنى تقع بجانب العمود الفقري والذي بدوره قد يعرضها للإصابة. فالشريان الأبهر والأنسجة الأخرى في منتصف الصدر التي تحيط القصبة اليسرى قد يحمياها أيضًا. وكما توجد احتمالية أن الأشخاص المصابون في القصبة اليسرى يكونون أكثر عرضة لإصابات مميتة أخرى، ولذلك يموتون قبل أن يصلوا للمستشفى مما يجعل احتمالية إضافتهم إلى دراسات تحدد معدل الإصابات ضئيلًا.
العلامات والأعراض
العلامات والأعراض تختلف اعتمادًا على الجزء المصاب من الشجرة الرغامية القصبية ومدى ضرره. لا توجد علامات مباشرة للإصابات الرغامية القصبية، ولكن علامات معينة ترفع مستوى شكوك الطبيب.[7] أعراض أخرى قد تكون حاضرة مع آليات إصابات مشابهة مثل: استرواح الرئة. ضيق التنفس يكون حاضر في 76-100% من الإصابات الرغامية القصبية، والسعال الدموي متواجد أيضًا في حوالي 25% من الحالات. الإصابات الرغامية القصبية بحد ذاتها لا تؤدي إلى نزيف غزيرعمومًا، أما في حال لُوحِظ ذلك فهو على الأرجح نتيجة لإصابة أخرى مثل إصابة أحد الأوعية الدموية. قد يظهر المريض علامات شائعة مثل بحة الصوت أو خلل في النطق أو خبوت في أصوات التنفس مع زيادة معدّله. قد يرافقه سعال[8]، مع صفير وأصوات تنفس حادة تشير إلى انسداد في مجرى الهواء العلوي.[9]
تلف مجرى الهواء قد يُسبب انتفاخ أسفل الجلد ( وهو هواء محبوس في الأنسجة أسفل الجلد) في البطن والصدر والرقبة والرأس. الانتفاخ أسفل الجلد، حاضر في 85% من الإصابات الرغامية القصبية، ويعد علامة بارزة لهذه الإصابة عندما يكون محصورًا في الرقبة.[10] يتواجد الهواء المحصور في منطقة التجويف الصدري وخارج الرئة (استرواح صدري) في حوالي 70% من الإصابات الرغامية القصبية. قد يحتبس الهواء في المنصِف في منتصف التجويف الصدري (استرواح المنتصف). عند تسرب الهواء من الإصابة النافذة إلى الرقبة، فهذا مؤشر قوي للإصابة الرغامية القصبية. كما قد يتواجد مع هذه الإصابات علامة هامان، وهي صوت فرقعة أوخشخشة في الصدر يحدث بالتزامن مع ضربات القلب.[11]
المسببات
الإصابات الرغامية القصبية التي تكون في منطقة الصدر تحدث عادة بسبب قوة شديدة نافذة مثل: الجروح الناتجة عن إصابات العيار الناري، ولكن غالبا ما تكون نتيجة لإصابة حادة. الإصابات الرغامية القصبية التي تسبب إصابات حادة تكون بالعادة نتيجة لحوادث تصادم ناتجة عن طاقة كبيرة مثل: السقوط من مرتفع عالٍ وحوادث السيارات، هذا النوع من الإصابات نادر الحدوث في إصابات التصادم الضعيفة. تشكل إصابات الرغامى 1% من وفيات الحوادث المرورية. تعتبر حوادث السقوط من الأماكن المرتفعة وحوادت تحطم القفص الصدري[12]، وحوادث الانفجارات من المسببات أيضًا.[13]
لمثل هذه الإصابات. تعتبر الجروح الناتجة عن إصابات العيار الناري أشهر أنواع إصابات الصدمات النافذة المسببة للإصابات الرغامية القصبية بينما تعتبر الجروح الناتجة عن الأسلحة البيضاء والأدوات الحادة مثل: (السكاكين أو الشظايا) من المسببات أيضًا، ولكنها أقل حدوثا. تحدث معظم إصابات الرغامى في منطقة الرقبة، لأن الممرات الهوائية تكون أكثر عمقا عند مرورها في منطقة الصدر لذا تكون محمية بشكل أفضل، رغم ذلك فإن 25% من الإصابات الرغامية القصبية تحدث في منطقة الصدر. إصابات الرغامى العنقية عادة ما تؤثر على الجزء الأمامي من الرغامى.
بعض العمليات الجراحية الطبية قد تسبب إصابة في الممرات الهوائية مثل: التنبيب الرغامي، وتنظير القصبات، وبضع الرغامى. قد تتعرض الجهة الخلفية للرغامى للإصابة بسبب عملية بضع الرغامى.[14] تكون الإصابة الرغامية القصبية الناتجة من التنبيب الرغامي (إدخال أنبوبة في الرغامى) نادرة الحدوث وآلية حدوثها مجهولة.[15] رغم ذلك عملية الأنبوب داخل الرغامى تتضمن إدخال ذلك الأنبوب وربما يعلق في الالتواءات المكونة للغشاء وتمزقه وتزداد الإصابة كلما أنزل هذا الأنبوب أكثر، عند وجود إصابة في الرغامى بسبب عملية الأنبوب داخل الرغامى فإن هذه الإصابة ستكون في الغشاء الخلفي للرغامى. بخلاف الإصابات الرغامية القصبية الناتجة عن الصدمات البطينية الحادة معظم الإصابات علاجية المنشأ التي تصيب الممرات الهوائية تتسبب تمزقات طولية للجهة الخلفية للرغامى أو تمزقات في الجانب الذي يباعد الجزء الغشائي للرغامى عن الغضروف.[16] الضغط الزائد الناجم عن كفة الأنبوب داخل الرغامى قد يقلل الإمدادات الدموية لأنسجة الرغامى، مما يؤدي إلى نقص التروية واحتمالية جعلها متقرحة، ومعدية ، ولاحقًا ضيقة.
بإمكان غشاء الرغامى المخاطي أن يصاب جرّاء استنشاق غازات ساخنة أو أبخرة ضارة مثل: غاز الكلور. وهذا يؤدي إلى استسقاء (تورم)، ونخر (موت الأنسجة)، وتكون جروح، وأخيرًا تضيُّق. ورغم ذلك، تعد الإصابات الرغامية القصبية الناجمة عن الاستنشاق، وشفط جسم غريب، والعمليات الطبية غير شائعة.
آلية الإصابة
إن الشجرة الرغامية القصبية محمية جيدًا، لذا فهي تحتاج لقوة كبيرة لإلحاق الضرر بها. ففي معظم الأحيان، الصدمة الحادة قد تؤدي إلى الإصابة الرغامية القصبية بسبب كمية الضغط الهائل على منطقة الصدر. وفي بعض الأحيان، حوادث السيارات قد تؤدي إلى فرط تمدد للعنق مما يؤدي إلى إصابة الرغامى وارتطام العنق بقوة قد يؤدي إلى ميلان الرغامى باتجاه العمود الفقري. بالإضافة إلى أن حوادث السيارات من الأمام قد تؤدي إلى إصابة عنق الرغامى أو الحبال الصوتية بتلف حينما تصطدم العنق بلوحة القيادة وتتمدد وتسمى "إصابة لوحة القيادة". وهنالك احتمالية للتضرر بسبب حزام الأمان.
ومع العلم بأن طريقة الإصابة غير واضحة، فإن فكرة الإصابة الرغامية القصبية بسبب الصدمة الحادة انتشرت بسبب ثلاث عوامل: الأول هو زيادة الضغط في المسالك الهوائية، والثاني هو إجهاد القص والثلاث هو تمزق أنسجتها. النوع الأول، و يسمى الانفجار الكبير، قد يحدث نتيجة لتراكم الضغط على الصدر وكما يحدث عند الاصطدام بلوحة القيادة أو عند انْضِغاط الصدر. ضغط الهواء في الممرات الهوائية وبالأخص الممرات الأساسية سوف يزداد نتيجة لتزايد الضغط الخارجي، بسبب إغلاق مزمار الحنجرة. ومتى ما لم تستطع الأنسجة تحمل ضغط الهواء، فإنها سوف تنفجر. نتيجة لذلك، فإن غشاء الرغامى هو الأكثر عرضة للخطر مقارنة بالأجزاء الأخرى.
النوع الثاني قد يحدث عندما تتباطٲ حركة الصدر كما يحدث في معظم حوادث السيارات وتنتج قوة القص. وبسبب حركة الرئة في الجويف الصدري ولكنها محصورة بالقرب من نَقيرُ الرئة. والمناطق التي بالقرب من الغُضْروفُ الحِلْقِيُّ، والجُؤْجُؤْ، والغُضْروفُ الدَّرَقِيُّ، والتامور على التوالي. كما أن تغير موضع الممرات الهوائية سوف يؤدي إلى إلغاء الالتصاق بين الأجزاء.
النوع الثلاث يحدث عندما ينكبس الصدر من الأعلى إلى الأسفل، مما يسبب انتفاخ الجوانب. وبما أن الرئة متصلة بالحاجز الصدري بسبب الضغط السلبي بينهم وبين التجويف الجنب، ومتى ما يتوسع الصدر فإن التجويف الجنبي يندفع بعيدًا مما يسبب جهدًا في الحَلَماوات، وقد تتمزق إذا تجاوزت قدرة الاحتمال. وهذا قد يكون سببًا لحدوث الإصابة الرغامية القصبية عند انْضِغاط الصدر، ولكن أكثر احتمالية لحدوث الإصابة الرغامية القصبية عندما تجتمع العوامل الثلاث.
حينما تتضرر الممرات الهوائية فإن الهواء يتسرب من الصدر وقد يعلق في العنق والمنصف. و في حال تجمعها بكميات كافية فإنها تكبّر الممرات الهوائية من الخارج. ومع العلم بأن تسرب كمية كبيرة من الممرات الهوائية الممزقة قد تضعف الحركة الدموية بمنع الدم من العودة من الجزئين العلوي والسفلي إلى القلب، وقد يؤدي إلى حالة شبه مميتة بسبب نقصان كمية كبيرة من الدم التي يضخها القلب. و قد يتراكم الدم والسوائل الأخرى في الممرات الهوائية، و قد تأثر على انفتاح الممرات الهوائية وقدرتها على توزيع الهواء. ولكن قد يحدث عكس المتوقع وحتى ولو كانت الرغامى مقطوعة بالكامل، فإن الأنسجة المحيطة بها قد تجمع ما يكفي من الهواء لإتمام عملية التبادل في معظم الأحيان.
التشخيص

التشخيص السريع والعلاج مهم لعلاج الإصابات الرغامية القصبية، وتزداد احتمالية التعرض للمضاعفات إذا لم يتم تشخيص الإصابة خلال فترة وجيزة بعد الحادث. "تنظير القصبات" هي أكثر طريقة فعالة لتشخيص وتحديد مكان ومدى خطورة الإصابة، وبالعادة تكون هي طريقة التشخيص المعتمدة. يعد التشخيص باستخدام منظار القصبات المرن والذي يسمح برؤية مباشرة، هو الطريقة الأسرع والأكثر اعتمادية في التشخيص. "تنظير القصبات" قد يكشف تهتك في مجرى الهواء، أو انسداده بسبب الدم، أو انهيار في الرغامى يحجب رؤية الشعب الهوائية.
الأشعة السينية هي أولى أدوات التصوير المستخدمة في تشخيص الإصابات الرغامية القصبية. قد لا تظهر أي علامات في الفلم إذا لم يبدي المريض أية أعراض. المؤشرات التي ينظر لها في الأشعة تشمل: تشوه في الرغامى أو خلل في جدار الرغامى نفسها. قد تُظهِر الأشعة تجمع للهواء في منطقة العنق. كما قد تُظهر الأشعة السينية علامات أو إصابات مصاحبة مثل: كسور أو انتفاخات أسفل الجلد. في حال ظهور انتفاخات أسفل الجلد وأظهرت الأشعة السينية وضعية غير طبيعية للعظم اللامي (عظمة في قاعدة اللسان) أعلى الحنجرة، قد يكون هذا مؤشر لإصابة قوية في الرغامى. كما يتم اشتباه هذه الإصابة عندما يبدو الأنبوب داخل الرغامى خارجًا عن مكانه، أو يبدو بالون الأنبوب ممتلئ بشكل يفوق العادة أو بارز في نتوءات مجرى الهواء. في حال كان التمزق على طول الرغامى، قد تنهار الرئة باتجاه القفص الصدري (عكس ما يحدث بالعادة في استرواح الصدر)؛ لأنها تفقد التصاقها بالرغامى والذي بدوره يبقيها باتجاه منتصف الصدر. عند استلقاء الشخص ووجهه باتجاه الأعلى تنهار الرئة باتجاه الحجاب الحاجز والظهر. هذه العلامة تم وصفها في عام 1969 وسميت بالرئة الطريحة، وهي علامة فارقة للإصابات الرغامية القصبية (لعدم تواجدها في حالات أخرى)، لكنها لا تحدث إلا نادرًا. في حالات أخرى، واحد من أصل خمسة أشخاص تعرضوا لحوادث قوية وكانوا بلا علامات في الأشعة السينية رغم وجود إصابة في الرغامى والقصيبات.[17] بينما تتجاوز نسبة اكتشاف الإصابات الرغامية القصبية عبر الأشعة المقطعية الـ90% للحالات الناتجة عن الحوادث القوية. لكن حتى الآن لا يمكن اعتماد الأشعة السينية أو الأشعة المقطعية كبديل عن تنظير القصبات.
30% من الإصابات الرغامية القصبية لا يتم اكتشافها في البداية؛ وهذه النسبة قد ترتفع لتشكل 50%.[18] حوالي 10% من الحالات، تكون الإصابات الرغامية القصبية دون علامات محددة، سواءً كانت سريرية أو على الأشعة السينية. كما قد قد يتعقد أمر اكتشافها في حال وجودة إصابات أخرى مصاحبة، خصوصًا أن الإصابات الرغامية القصبية تحدث نتيجة للحوادث ذات القوة العالية. قد تمر أسابيع أو حتى أشهر قبل أن يتم تشخيص الإصابة، مع وجود إمكانية أفضل لاكتشافها في الماضي.
الوقاية
ركاب السيارة الذين يرتدون أحزمة الأمان لديهم معدلات أقل من الإصابات الرغامية القصبية بعد حوادث السير.[19] ومع ذلك، إذا كان حزام الأمان يمر عبر الجزء الأمامي من الرقبة بدلا من الصدر، فهذا يزيد من خطر الإصابة الرغامية القصبية. تصميم الأدوات الطبية يمكن تعديلها لمنع العلاج الرغامي القصبي، وبإمكان الممارسون الصحيون استخدام التقنيات التي تقلل من خطر الإصابات الرغامية القصبية باتباع إجراءات مثل بضغ الرغامى.
العلاج
يختلف علاج الإصابات الرغامية القصبية باختلاف المكان وشدة الإصابة وأيضًا إذا كان المريض مستقرًا أو يعاني صعوبة في التنفس، ولكن التأكد من أن مجرى الهواء مفتوح بحيث يستطيع المريض التنفس هو دائما ذا أهمية قصوى. وضمان أن يكون مجرى الهواء مفتوحًا والتنفس كافيًا قد يكون صعبًا في الإصابات الرغامية القصبية. فالتنبيب هي طريقة واحدة لتأمين مجرى الهواء يمكن استخدامها لتجاوز اضطراب في مجرى الهواء من أجل إرسال الهواء إلى الرئتين. إذا لزم الأمر، يمكن وضع أنبوب في القصبات الهوائية غير المصابة، بحيث تكون رئة واحدة هي التي تعمل. أما إذا كان هناك إصابات اختراق في الرقبة تسمح لتسرب الهواء منها، يمكن إدخال الأنبوب في الرغامى من خلال هذا الجرح. محاولات تقليدية غير ناجحة والتي يجري من خلالها تنظير مباشر للحنجرة قد تهدد مجرى الهواء، ولهذا يوجد هناك تقنيات بديلة لتصوير مجرى الهواء مثل: تنظير الحنجرة بالألياف البصرية، ويمكن استخدامها لتسهيل عملية تنبيب القصبة. إذا أصيبت الرغامى العليا، يمكن إجراء شق فيها ويسمى (بَضْعُ الرُّغامَى) أو الغشاء الحلقي الدرقي من أجل ضمان مجرى الهواء الطلق ومع ذلك قد لا تكون عملية ثقب الحلقة الدرقية مفيدة إذا تم تمزيق الرغامى تحت الموقع المحدد من مجرى الهواء الاصطناعي، عملية بَضْعُ الرُّغامَى تستخدم لمامًا لأنها يمكن أن تسبب مضاعفات مثل الالتهابات وتضيق القصبة الهوائية والحنجرة. وعندما يستحيل إنشاء مجرى للهواء مفتوح، أو عندما يتطلب إجراء عملية جراحية معقدة، تستخدم تقنية مَجازَةٌ قَلْبِيَّةٌ رِئَوِيَّة حيث يحفظ فيها تدفق الدم في الجسم في الوقت الذي يكون فيه نشاط القلب متوقفا خلال الجراحة القلبية حيث تتم وظائف القلب والرئتان بواسطة الآلة القلبية الرؤية حتى انتهاء الجراحة. في حالة حدوث استرواح للصدر، قد يتم إدخال أنبوب في الصدر في التجويف الجنبي لإزالة الهواء.

يقدم للمصابين بالإصابة الرغامية القصبية أكسجينا إضافيا وقد يُحتاج للتهوية الميكانيكية. تشغيل بعض التدابير مثل ضغط نهاية الزفير الإيجابي والتهوية عند ضغوط أعلى من المعتاد قد تكون مفيدة في الحفاظ على الأوكسجين الكافي. بيد أن هذه التدابير يمكن أن تزيد أيضا من تسرب الهواء من خلال الشقوق، ويمكن التأكيد على الغرز في الشق الذي تم علاجه جراحيا. لذا تستخدم أدنى ضغوط مسالك ممكنة والتي لا تزال تحافظ على الأوكسجين عادة. التهوية الميكانيكية يمكن أيضا أن تسبب الضغطي الرئوي عند الاحتياج لضغط مرتفع لتهوية الرئتين . تقنيات مثل المرحاض الرئوي (إزالة الإفرازات)، إدارة السوائل، وعلاج الالتهابات تعمل على تحسين الامتثال الرئوي (مرونة الرئتين)
في حين قد يتم التعامل مع إصابات الرغامى دون جراحة، ويعتبر الإصلاح الجراحي للتمزق قياسيا في علاج معظم إصابات الرغامى.[20] من المطلوب إذا كان الشق يتداخل مع التهوية إذا المنصف (التهاب الأنسجة في منتصف الصدر) يحدث. أو إذا حدث انتفاخ تحت الجلد أو المنصف وتقدم بسرعة، أو إذا تسرب الهواء أو استرواح الصدر كبير هو استمرار على الرغم من أنبوب في الصدر موضع مؤشرات أخرى لعملية جراحية هي الشق الأكثر من ثلث محيط مجرى الهواء، والشق مع فقدان الأنسجة، والحاجة إلى التهوية بالضغط الإيجابية التالفة حول تمزق[21] (على سبيل المثال ممزقة أو ندوب الأنسجة يمكن إزالتها من أجل الحصول على حواف نظيفة يمكن إصلاحه جراحيا). تنظير الأنسجة التالفة يمكن أن تقصر الرغامى بنسبة تصل إلى 50 ٪.[22] إصلاح الشقوق الواسعة يمكن أن تشمل خياطة عينة من أنسجة مأخوذة من الأغشية المحيطة بالقلب أو الرئتين ( التامور و غشاء الجنب) على التوالي فوق الغرز لحمايتهم يتم تدمير أنسجة الرئة نتيجة إصابات القصبة الهوائية، استئصال الرئة أو استئصال فص من الرئة قد تكون مطلوبة. يتم استئصال الرئة كلما كان ذلك ممكنا نظرا لارتفاع معدل الوفيات المرتبطة بهذا الإجراء . الجراحة لإصلاح تمزق في تفرعات الرغامى يمكن أن تكون ناجحة حتى عندما يتم تنفيذ ذلك بعد الصدمة بشهور، كما يمكن أن يحدث إذا تأخر تشخيص إصابات القصبة الهوائية. عندما ينتج تضييق لمجرى الهواء بعد التشخيص المتأخر، تؤدى جراحة مشابهة مثل التي أجريت بعد التشخيص المبكر، ويتم ذلك عبر إزالة القسم الضيق ويتم إصلاح مجرى الهواء.
تكهنات المرض والمضاعفات
معظم وفيات الإصابات الرغامية القصبية التي تحدث خلال دقائق من الإصابة، تكون نتيجة لمضاعفات مثل: استرواح الصدر وانهيار في مجرى التنفس وإصابات أخرى حدثت في نفس الوقت. معظم الوفيات التي تحدث لاحقًا تكون بسبب أسباب تعزى إلى تعفن الدم (إنتان، التهابات حادة في الجسم) أو اعتلال في وظائف أعضاء الجسم.[23] في حال لم يتم اكتشاف وعلاج هذه الحالات مبكرًا، قد تتطور إلى مضاعفات خطيرة؛ على سبيل المثال: استرواح الصدر وتوسع القصبات كمضاعفات متأخرة. قد تمر سنوات قبل أن يتم اكتشاف الحالة.[24][25] بعض الإصابات الرغامية القصبية قد تكون صغيرة لدرجة ألّا تصحبها أعراض جانبية، ولا يتم تشخيصها، وقد تُشفى بدون تدخل طبي.
في حال كان نمو النسيج الحبيبي فوق الجزء المصاب، قد يحدث تضيق في مجرى الهواء خلال فترة من أسبوع إلى شهر، ويجب استئصال هذا النسيج جراحيًّا. تأخر تشخيص تمزق القصبة الهوائية يزيد من خطورة الإصابة بالعدوى، ويُطيل فترة البقاء في المستشفى. الأشخاص الذين لديهم تضيّق في مجرى الهواء قد يعانون من ضيق في التنفس، سعال،أزيز ، عدوى الجهاز التنفسي، مع صعوبة في التخلص من الإفرازات. الانسداد الكامل للشعيبات الهوائية يؤدي إلى حالة من الانخماص (انهيار جزئي أو انتفاخ غير مكتمل في الرئة): انهيار لحويصلات الرئة الهوائية. غالبًا لا تصاب بالعدوى أنسجة الرئة البعيدة عن الشعيبات الهوائية التي تعرضت لانسداد كامل. ولأنها تكون ممتلئة بالمخاط ، تظل هذه الأنسجة قادرة على العمل. وعندما يتم إزالة هذه الإفرازات، عادة يعود الجزء المتأثر للعمل طبيعيًّا. على كل حال، من الشائع أن تصاب بالعدوى في الأنسجة البعيدة عن الشعيبات الهوائية عندما يكون الانسداد جزئي. من الممكن أن تتضرر أنسجة الرئة المصابة البعيدة عن المنطقة المصابة، مما يؤدي إلىأزيز
وسعال يتطور بسبب التضيق الناجم عن ذلك. بالإضافة للالتهاب الرئوي، قد يسبب التضيق توسع في القصبات الهوائية. وحتى مع عودة مجرى التنفس إلى حالته الطبيعية بعد التضيق، قد تكون الخسارة دائمة في وظائف الأنسجة المتضررة.
المضاعفات قد تحدث حتى مع المعالجة؛ الأورام الحبيبية قد تتشكل في منطقة الإصابة (بعد التدخّل الجراحي وتقطيب المكان). من الممكن أيضًا أن تتمزق خياطة الجرح، كنتيجة لزيادة ضغط الهواء بسبب التنفس. على أية حال، النتائج غالبًّا تكون ممتازة للأشخاص الذين يخضعون لتدخل جراحي مبكر بعد الإصابة لعلاج الضرر؛ والنتائج جيدة على المدى البعيد لأكثر من 90% من المرضى ذوي الإصابات الرغامية القصبية والذين يتعرضون لتدخل جراحي في مرحلة مبكرة من العلاج. حتى عندما يتم إجراء الجراحة بعد سنوات من الإصابة، التوقعات لا تزال جيدة، مع نسبة وفاة وعجز منخفضة وفرص ممتازة لاستعادة وظائف الرئة.
ُالوبائيّات
تمزق القصبة أو الرغامى هي أكثر أنواع الإصابات الكليلة التي تحدث لمجرى الهواء. من الصعب تحديد مدى إلإصابات الرغامية القصبية ففي حدود 30-80% من هذه الإصابات تنتهي بالوفاة قبل وصول الشخص إلى المستشفى، وقد لا يتم تضمينهم في الدراسات أو البحوث.[26] من جهة أخرى، بعض الإصابات الرغامية القصبية تكون محدودة لدرجة أنها لا تصحبها أعراض، ومن ثمّ لا يتم اكتشافها. إضافةً لذلك بعض هذه الإصابات لا يترافق معها أية أعراض حتى في مراحل متأخرة، فحين تتطور معها مضاعفات أخرى ينجم عنها إعاقة في تقدير مدى انتشار هذه الإصابات. على أية حال، الدراسات التشريحية أظهرت وجود الإصابات الرغامية القصبية في 2.5-3.2% من الأشخاص الذين يتوفون بعد التعرض لحادث. من بين جميع حوادث الرقبة والصدر، بالإضافة لمن يتوفون مباشرة وقت الحادث، تقدّر الإصابات الرغامية القصبية بين 0.5-2%. كما تتواجد بنسبة 0.5% من المرضى ذوي الإصابات المتعددة، الذين يتم علاجهم في مراكز الحوادث (المستشفيات المتخصصة في علاج إصابات الحواث). يقدّر شيوع هذه في إصابات الصدر والرقبة بـ 2%، وما بين 1 إلى 2% في حوادث الصدر النافذة.[27] تحدث الحوادث الحنجرية الرغامية في 8% من المرضى ذوي الإصابات النافذة للرقبة، بينما تتواجد الإصابات الرغامية القصبية في 2.8% من إصابات الصدر المميتة. في حالة وصول المرضى ذوي الحوادث الشديدة أحياء للمستشفى، ظهرت نسبة الإصابة في بعض التقارير بين 2.1% و 5.3%. بينما كشفت دراسة أخرى حول حوادث الصدر الكليلة أن نسبة شيوع الإصابة هي 0.3% فقط، لكن مع معدل وفاة 67% (ربما بسبب إصابات أخرى مصاحبة). مدى شيوع الإصابات الرغامية القصبية نتيجة لعملية أو تدخل طبي في ارتفاع، والخطر يكون أكبر لدى النساء وكبار السن. تحدث الإصابة لدى واحد من كل 20,000 عملية أنببة رغامية، لكن عندما يرتفع المعدّل إلى 15% إذا كانت الحاجة للأنببة الرغامية طارئة.[28]
يقدّر معدل وفيات المرضى الذين يتمكنون من الوصول أحياءً للمستشفى بـ 30% في عام 1966، كما أن هناك دراسات حديثة قدّرت النسبة بـ 9%. قد يكون لازدياد عدد المرضى الذين يتمكنون من الوصول للمستشفى وهم على قيد الحياة علاقة في ذلك. هذه الزيادة قد تكون نتيجة لتطور خدمات الرعاية ما قبل المستشفى أو تحسن مستوى المستشفيات المتخصصة. نسبة كبيرة من الوفيات التي تحدث لأولئك الذين يتمكنون من الوصول للمستشفى أحياء تكون في خلال الساعتين الأولى من وصولهم. وكلما تم تشخيص الإصابة مبكّرًا، ارتفعت معدل الوفاة، وذلك على الأرجح نتيجة للإصابات المصاحبة والتي أُثبِتتْ أنها قاتلة.
الإصابات المصاحبة تلعب دورًا هامًا في النتائج. وتشمل الإصابات التي قد تأتي مع الإصابات الرغامية القصبية مثل: رضوض رئوية، جروح، كسور في عظمة القص والأضلاع والترقوة. أما إصابات العمود الفقري ورضح الوجه والتمزق الرضحي للشريان الأبهر، وإصابات البطن، والرئة، أما الرأس فنسبة حدوثها تتراوح بين 40 إلى 100% من الحالات. ويعتبر ثقب أو تهتك المريء من أكثر الإصابات شيوعًا، وهو ما يعرف بمتلازمة بورهاف، كما يتزامن بنسبة تصل إلى 43% مع الإصابات النافذة للرقبة، والتي تسبب إصابات في الرغامى.
تاريخها
قد ظُن خلال التاريخ بأن معدل الوافيات كان 100٪. ولكن في عام 1871 ميلادي قد لوحظ بأن بطة قد شفيت من الإصابة الرغامية القصبية بعد اصطيادها من قبل صياد، مما يوضح بأن الإصابة قد تعالج في الحالات العادية.[29] وقد دون هذا التقرير وينسلو وكان أول تقرير عن الشعبيات الهوائية في المجال الطبي. في عام 1873، سيفر شارك بأول تقرير عن الإصابة الرغامية القصبية في المجال الصحي وهو يتحدث عن امرأة عمرها 74 عام كانت تملك صدرًا قد سحق بعجلة السيارة وقد اكتشف في عملية تحليل الجثة ما دل على احتوائها قَلْع في القصبة اليمنى. كذلك لم يكن يعرف عن استمرار النجاة مع القلع إلى أن تم إصدار تقرير عن الحالة من قبل شخص قد نجا في عام 1927 ميلادي. وفي عام 1931 ميلادي، نيسن أصدر تقريرًا يصف طريقة لإزالة الرئة بشكل ناجح، وكما تمت العملية في فتاة عمرها 12 عام كان لديها ضيق في الرغامى بسبب إصابة ما. وقد أجريت محاولة لعلاج الإصابة الرغامية القصبية في عام 1945 ميلادي وكان عندما نشر خبر نجاح عملية خياطة الرئة الممزقة. وقدر عدد الوفيات في عام 1950 ما يقارب 36%، ولكن قد انخفض عدد الوفيات إلى 9% بحلول عام 2001.[30] وهذا يرجع إلى تطور تقنيات العلاج والجراحة.
المراجع
- Stark P (1995).
- Barmada H, Gibbons JR (1994).
- Tovar JA (2008).
- Granholm T, Farmer DL (2001).
- Euathrongchit J, Thoongsuwan N, Stern EJ (2006).
- Le Guen M, Beigelman C, Bouhemad B, Wenjïe Y, Marmion F, Rouby JJ (2007).
- Rico FR, Cheng JD, Gestring ML, Piotrowski ES (2007).
- Hwang JCF, Hanowell LH, Grande CM (1996).
- Wilderman MJ, Kaiser LR (2005).
- Paidas CN.
- Wong EH, Knight S (2006).
- Smith M, Ball V (1998).
- Gabor S, Renner H, Pinter H, et al. (2001).
- Trottier SJ, Hazard PB, Sakabu SA, et al. (1999).
- Miñambres E, González-Castro A, Burón J, Suberviola B, Ballesteros MA, Ortiz-Melón F (2007).
- Conti M, Pougeoise M, Wurtz A, et al. (2006).
- Wintermark M, Schnyder P, Wicky S (2001).
- Scaglione M, Romano S, Pinto A, Sparano A, Scialpi M, Rotondo A (2006).
- Atkins BZ, Abbate S, Fisher SR, Vaslef SN (2004).
- Mussi, A.; Ambrogi, M. C.; Ribechini, A.; et al. (2001).
- Riley et al. (2004). pp. 548–9.
- Riley et al. (2004). pp. 550–51.
- Chu CP, Chen PP (2002).
- Nakayama DK, Rowe MI (1988).
- Glazer ES, Meyerson SL (2008).
- Johnson SB (2008).
- Karmy-Jones R, Wood DE (2007).
- Gómez-Caro Andrés A, Moradiellos Díez FJ, Ausín Herrero P, et al. (2005).
- Riley et al. (2004). pp. 544–7.
- Kiser AC, O'Brien SM, Detterbeck FC (2001).