La prostate est une glande exocrine de l'appareil génital masculin. Sa fonction principale est de sécréter une partie du liquide séminal (20 %), l'un des constituants du sperme, et de le stocker.
Chez la femme, les glandes para-urétrales (aussi appelées glandes de Skene) sont parfois désignées comme une prostate féminine.
Anatomie

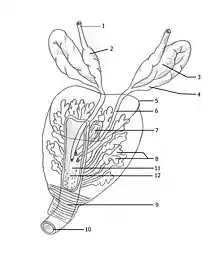
La prostate est une masse glandulaire entourant le confluent des voies urinaire et spermatiques. Elle est située dans la cavité pelvienne, sous la vessie, au-dessus du périnée, en avant du rectum et en arrière de la symphyse pubienne. De chaque côté se trouvent les muscles élévateurs de l'anus. La prostate a une forme de châtaigne, de cône ou de pyramide, dont la base est en haut et l'apex (ou sommet) est en bas. On lui décrit cinq faces : supérieure (ou basale), antérieure, postérieure et inférolatérales gauche et droite. Chez l'adulte jeune, elle mesure 30 mm de haut et sa base fait 20 mm de diamètre antéropostérieur pour 40 mm de diamètre transversal. Elle pèse environ 20 g. Elle est de couleur blanchâtre à rose pâle et de consistance assez ferme, élastique.
Structure externe
La face supérieure est divisée par une saillie transversale en un versant antérieur et un versant postérieur. Le versant antérieur est orienté en haut vers la vessie à laquelle il est accolé. Il est percé par l'orifice supérieur de l'urètre prostatique. Le versant postérieur est orienté en haut et en arrière et présente une fente transversale. À son niveau pénètrent les conduits déférents et les vésicules séminales, réunis en conduits éjaculateurs.
La face postérieure, convexe, regarde en bas et en arrière et présente un sillon vertical, médian. Les faces inférolatérales sont convexes et regardent latéralement et en bas. La face antérieure regarde en avant. L'apex est un peu élargi transversalement et comporte l'ouverture inférieure de l'urètre prostatique.
Structure interne
La prostate livre passage à quatre conduits : l'urètre prostatique, les conduits éjaculateurs et l'utricule prostatique. L'urètre prostatique traverse la prostate verticalement, de la base à l'apex ; la partie moyenne de sa face postérieure présente un relief appelé colliculus séminal (ou veru montanum). Les deux conduits éjaculateurs relient, indépendamment l'un de l'autre, dans un trajet oblique en avant et en dedans, le versant postérieur de la base de la prostate à l'urètre prostatique, au niveau du colliculus. L'utricule prostatique est un conduit piriforme médian, situé entièrement dans la prostate, entre les conduits éjaculateurs, ouvert en avant sur l'urètre prostatique, au niveau du colliculus, et borgne en arrière.
La prostate comporte trois lobes : un lobe moyen et deux lobes latéraux, gauche et droit. Le lobe moyen est situé entre la partie supérieure de l'urètre prostatique et les conduits éjaculateurs. Les lobes latéraux sont situés en arrière de la partie inférieure de l'urètre prostatique et sous les conduits éjaculateurs ; ils sont séparés par un septum médian. La partie de la prostate située en avant de l'urètre est appelée isthme.
Vascularisation et innervation
La prostate est essentiellement vascularisée par les artères vésicales inférieures, issues des artères iliaques internes, et les artères vésicales antérieures, issues des artères pudendales internes. Les artères vésicales inférieures donnent des branches prostatiques et vésicoprostatiques qui vascularisent la majeure partie de la glande. La prostate est drainée par les plexus veineux prostatiques qui se jettent dans les veines vésicales, et par le plexus veineux rétropubien qui se jette dans les veines pudendales internes.
La prostate est innervée par des fibres issues du plexus hypogastrique inférieur.
Développement
La prostate est peu développée pendant l'enfance. Au cours de la puberté, elle entre en phase de maturation et double de taille. Puis, après l'âge de 50 ans, elle devient progressivement hypertrophiée.
Fonctions
Environ 10-30 % du liquide séminal (constituant du sperme) est produit par la prostate, le reste est produit par les vésicules séminales. L'urètre masculin a deux fonctions : évacuer l'urine pendant la miction et transporter le sperme pendant l'éjaculation.
Le sphincter strié, qui se trouve sous la prostate et autour de l'urètre, aide en se contractant à la vidange des glandes et à expulser le sperme pendant l'éjaculation.
Pour fonctionner correctement, la prostate a besoin d'androgènes (hormones masculines).
Le liquide prostatique est un liquide alcalin qui a pour fonction de neutraliser l'acidité vaginale. Un élément capable d'empêcher la coagulation du sperme est également sécrété par la prostate.
La prostate peut également procurer du plaisir sexuel par massage prostatique[1].
Exploration
Le toucher rectal
L'examen de la prostate par un médecin s'effectue par un toucher rectal. Le médecin introduit un doigt, protégé d'un doigtier lubrifié, dans le rectum du patient. La prostate peut ainsi être palpée par sa face postérieure. La taille en est appréciée, et un nodule peut être détecté. L'examen est la plupart du temps indolore.
Biologie
La concentration sérique de l'antigène prostatique spécifique (PSA) est augmentée en cas de cancer de la prostate, mais aussi dans certaines pathologies bénignes.
Échographie
L'échographie prostatique utilise les ultrasons et leur réflexion pour obtenir une image. La sonde émettrice et réceptrice lubrifiée est introduite dans le rectum du patient et permet de visualiser ainsi la prostate. Cet examen est, en règle générale, indolore et sans danger. Il permet de visualiser la glande, d'évaluer son volume, de rechercher des zones anormales (mais avec une sensibilité médiocre ; de l'ordre de 30 %).
Dans le cadre du cancer, l'échographie peut visualiser des anomalies de la paroi prostatique qui aident à stadifier la maladie. Aussi, la grande majorité des biopsies prostatiques sont effectuées par voie transrectale à l'aide de l'échographie qui guide précisément les prélèvements. Ces prélèvements (10 environ) ont l'avantage de se faire sous anesthésie locale. Les complications de la biopsie sont : une hémospermie (37 % des cas), une urétrorragie d'une durée >24 heures 14 % des cas), une fièvre (1 % des cas). Le taux des complications infectieuses sévères et des rétentions aiguës d’urines rapportées après biopsies prostatiques est inférieur à 5 %[2].
L'échographie abdominale permet également de visualiser les reins, les bassinets et les uretères afin de voir le retentissement de l'obstacle prostatique en amont. Elle permet aussi de mesurer un éventuel résidu vésical après miction (ou « résidu post mictionnel ») très fréquent dans les hypertrophies obstructives de la prostate (adénome).
Urodynamique
On peut essayer de quantifier l'obstacle secondaire à l'hypertrophie prostatique (section Adénome ci-dessous) par un bilan urodynamique, en mesurant la pression intravésicale (dans la vessie) par l'introduction d'une petite sonde. On peut de même évaluer le débit et la force du jet d'urine.
Radiologie
La radiologie est passée au second plan depuis l'avènement de l'échographie dans l'exploration de la prostate. L'injection intraveineuse d'un produit iodé lors d'une UIV (urographie intraveineuse) permet de visualiser l'ensemble des voies urinaires et de détecter une empreinte prostatique au col de la vessie si l'organe est augmenté de volume. Cet examen est soumis aux risques de toute injection de produits de contraste iodés : problèmes d'allergie et insuffisance rénale aiguë.
Imagerie par résonance magnétique
L'IRM est un examen de choix pour toutes les explorations de la prostate, principalement pour le bilan d'un cancer de prostate, qu'il soit connu ou occulte (patients présentant une suspicion clinique ou biologique de cancer, mais avec une ou plusieurs séries de biopsie négative). Dans certains centres, on réalise même l'IRM avant les biopsies prostatiques pour améliorer leur rendement. On peut aussi utiliser l'IRM pour décrire certaines malformations (rares) affectant la prostate. L'exploration par IRM s'effectue à l'aide d'une antenne spécifique placée soit dans le rectum du patient (à l'instar de l'échographie), soit autour du bassin (antenne pelvienne). Dans le premier cas, l'étude de la prostate peut bénéficier d'une étude métabolique par spectroscopie RMN (SRMN)[3] ; dans l'autre, l'étude de la perfusion prostatique après injection d'un produit de contraste[4] ou l'imagerie de diffusion améliorent sa performance.
Troubles de la prostate
Adénome de la prostate
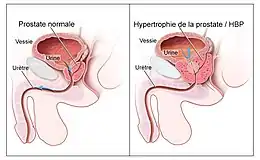
L'adénome de la prostate est une tumeur bénigne ; c'est une entité anatomo-pathologique qui correspond à la présence de nodules fibro-épithéliaux dans le stroma. Il touche 80 % des hommes de plus de 50 ans et correspond au vieillissement du tissu prostatique. Cette condition est connue comme hypertrophie bénigne de la prostate (ou hyperplasie bénigne de la prostate) et peut être traitée avec des médicaments ou grâce à la chirurgie (ablation d'une partie de la prostate). Ce type de chirurgie de nos jours est habituellement exécuté avec un long instrument introduit par l'urètre, le résecteur, qui permet d'introduire un courant électrique (monopolaire ou bipolaire), ou une fibre « laser » qui minimise le saignement, sans avoir recours à une incision externe.
Prostatite
Une prostatite est une inflammation de la prostate. Si la prostate se développe trop, elle peut resserrer l'urètre et ainsi perturber l'écoulement de l'urine. Cela rend la miction difficile et douloureuse et dans des cas extrêmes complètement impossible.
La prostatite est traitée avec des antibiotiques, le massage de la prostate ou la chirurgie. Chez des hommes âgés, ce trouble est fréquent.
Cancer de la prostate
En France, le cancer de la prostate est le deuxième cancer le plus fréquent chez l'homme de plus de 55 ans, après le cancer du côlon (plus de 70 000 nouveaux cas en 2011)[5].
Notes et références
- ↑ Victoire Tuaillon, Les Couilles sur la table, Paris, Binge audio éditions, p. 201-202.
- ↑ « La première prescription du PSA chez l’homme asymptomatique », sur e-cancer.fr, (consulté le )
- ↑ Dr Taouli Bachir, « L'IRM prostatique », www.sfr-radiologie.asso.fr, JFR 2005
- ↑ Drs Puech et Villiers, « Cancer de la prostate, imagerie et chirurgie », www.sfr-radiologie.asso.fr, JFR 2005.
- ↑ La situation du cancer en France en 2012
Liens externes
- Notice dans un dictionnaire ou une encyclopédie généraliste :
- Ressources relatives à la santé :
- FMA
- TA2
- Uberon
- (en) Medical Subject Headings
- (en) NCI Thesaurus
- (no + nn + nb) Store medisinske leksikon
- (la + en) TA98