L'hématopoïèse (du Grec αἷμα, αίματος : « le sang » et ποιεῖν : faire, fabriquer) est le processus physiologique de production des cellules sanguines (érythrocytes et leucocytes qui, avec les plaquettes, forment ce que l'on nomme les éléments figurés du sang).
Chez l'adulte sain, la production quotidienne représente cent à mille milliards de cellules sanguines, qui remplacent autant de cellules sénescentes détruites au terme de leur durée de vie. Ainsi, l'hématopoïèse est un renouvellement cellulaire régulé qui permet de maintenir constant le nombre de cellules sanguines[1].
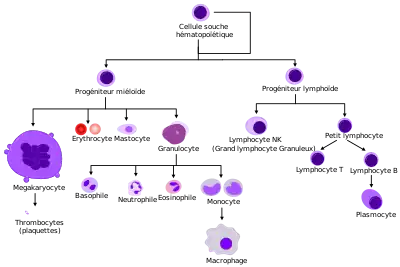
Tous les éléments figurés du sang sont issus d'un type cellulaire unique : les cellules souches hématopoïétiques (CSH). L'hématopoïèse est constituée des étapes successives de la prolifération et de la différenciation de ces cellules souches multipotentes, engendrant plusieurs générations de progéniteurs et de précurseurs dont la différenciation terminale fournit les trois lignées de cellules sanguines matures : érythrocytes, leucocytes et thrombocytes.
Connaître les mécanismes cellulaires et moléculaires de l'hématopoïèse est un enjeu important de la recherche biomédicale, car la possibilité de les reproduire in vitro ouvrirait la voie à la production à grande échelle de sang et de dérivés sanguins artificiels, ce qui pourrait permettre de s'affranchir des contraintes de la transfusion.
Généralités
- Site hématopoïétique : tissu formé de mésoderme et d’endoderme dans lequel apparaissent les cellules hématopoïétiques (CH).
- Exemples : sac vitellin, aorte, allantoïde.
- Organe hématopoïétique : structure mésodermique ou endomésodermique colonisée par les cellules hématopoïétiques venant des sites hématopoïétiques. Le plus souvent, amplification des CH.
- Exemples : foie fœtal, moelle osseuse, thymus, rate.
L'hématopoïèse se déroule chez l'homme, après la naissance dans la moelle des os, et en particulier chez l'adulte uniquement dans l'os sternal, les os iliaques et la tête du fémur, ce sont donc des lieux de ponctions en cas de soupçon de problèmes hématopoïétiques. Avant la naissance, l'hématopoïèse se déroule d'abord dans les îlots sanguins de la vésicule vitelline puis dans le foie, la rate et les ganglions lymphatiques.
La formation des CSH se déroule en plusieurs étapes et dans plusieurs lieux :
- la spécification des cellules du mésoderme en hémangioblaste (embryon) ;
- l’émergence des pré-CSH (AGM=aorte, gonade, mésonéphros ; foie fœtal ; placenta ; sac vitellin ; moelle osseuse) ;
- la maturation des CSH (AGM=aorte, gonade, mésonéphros ; foie fœtal ; placenta ; sac vitellin ; moelle osseuse) ;
- l’expansion des CSH (AGM=aorte, gonade, mésonéphros ; foie fœtal ; placenta ; sac vitellin ; moelle osseuse) ;
- la mise en quiescence et autorenouvellement des CSH (moelle osseuse).
Chez l’humain ce processus se déroule pendant les 70 premiers jours de gestation.
Les cellules souches se différencient en progéniteurs qui eux-mêmes subiront trois processus de différenciation[2] :
- l'érythropoïèse ;
- la leucopoïèse comprenant la granulopoïèse ;
- la thrombocytopoïèse.
Érythropoïèse
L'érythropoïèse est le processus permettant la fabrication des globules rouges.
On passe successivement d'un proérythroblaste (grosse cellule nucléée de 20 micromètres de diamètre) à un érythroblaste d'abord basophile, polychromatophile puis enfin acidophile (il y a alcalinisation du milieu cellulaire au cours de cette différenciation car il y a baisse du nombre de ribosomes et augmentation du taux d'hémoglobine). Il y a, au cours de la différenciation, baisse de la taille du noyau (par condensation) puis éjection de ce dernier au stade qui suit l'érythroblaste acidophile : on a alors une cellule anuclée contenant encore quelques organites (mitochondries, ribosomes) nommée réticulocyte. Le réticulocyte finit sa différenciation dans le sang et devient un érythrocyte (= globule rouge ou hématie). Les érythrocytes n'ont plus aucun organite et plus de noyau, car leur forme est si bien adaptée à leur fonction qu'un système de contrôle interne ne semble pas nécessaire.
Les érythrocytes sont des cellules d'environ 7 micromètres de diamètre qui fonctionnent durant environ 120 jours et qui ne peuvent pas se diviser : leur renouvellement n'est possible que par le processus d'érythropoïèse qui dure quant à lui environ une semaine. L'érythropoïèse est stimulée par l'érythropoïétine (EPO), les hormones thyroïdiennes et les androgènes : ce dernier facteur explique que le nombre de globules rouges par millilitre de sang soit plus grand chez les hommes que chez les femmes (dans la mesure où le taux d'androgènes, par exemple la testostérone, est plus important chez les individus mâles). Le phénomène d'érythropoïèse est aussi augmenté en haute altitude : le manque de dioxygène (O2) en hauteur stimule la moelle osseuse qui synthétise dès lors plus de globules rouges pour augmenter la capacité du sang en O2. Ce phénomène a lieu au bout d'un séjour d'environ deux semaines en altitude. C'est pour cette raison que certains sportifs s'entraînent en altitude afin d'augmenter leur concentration sanguine en globules rouges pour obtenir de meilleures performances de retour en plaine (grâce à une capacité de transport de l'O2 devenue — passagèrement — plus importante).
Leucopoïèse
La leucopoïèse est le processus ayant intégralement lieu dans la moelle osseuse et permettant la fabrication de leucocytes (= globules blancs), sous l'influence d'interleukines et de « facteurs de croissance des colonies » (CSF). Les différentes interleukines sont répertoriées par des numéros, tandis que les facteurs de croissance portent le nom du leucocyte qu'ils stimulent.
On distingue trois grandes classes de leucocytes :
- les polynucléaires (ou granulocytes), avec trois sous-catégories (les polynucléaires neutrophiles(PNN), les polynucléaires éosinophiles (PNE) et les polynucléaires basophiles (PNB).
La granulopoïèse dure environ 11 jours pour les PNN par exemple.
Les différents stades de la différenciation sont communs à tous les PN au début puis les lignées apparaissent: tous les PN sont issus de précurseurs précoces nommés CFU-GEMM, qui donnent par la suite des précurseurs tardifs de type CFU-G, CFU-Eo et CFU-B (qui donneront respectivement des PNN, des PNE et des PNB) : même si les précurseurs tardifs sont différents pour chaque type de PN, on ne peut pas distinguer morphologiquement ces cellules qui ont toutes l'apparence de petits lymphocytes (mais on peut les distinguer par des procédés plus subtils, notamment grâce à la présence de marqueurs spécifiques).
L'ensemble des précurseurs tardifs donnent les promyélocytes : ces promyélocytes sont les premières cellules de la différenciation à posséder des granulations présentes chez les trois types de PN (donc dites « non spécifiques ») et de couleur azurophiles, c'est-à-dire avec un aspect tinctural violet.
Les promyélocytes donnent des myélocytes qui possèdent des granulations différentes selon le PN qui va être obtenu (par exemple des granulations éosinophiles (roses, rouges) pour les PNE : ainsi un PNB et un PNE auront les mêmes granulations "non spécifiques" issues du stade promyélocyte mais se distingueront par des granulations respectivement basophiles et éosinophiles issues du stade myélocyte).
Les myélocytes donnent des métamyélocytes, qui vont eux-mêmes être à l'origine des PN matures.
Au cours de la différenciation, le cytosol s'acidifie (attention, on différenciera le fait que le cytosol est acide chez les PN mais que certaines granulations, notamment les « non spécifiques » sont azurophiles, c'est-à-dire plutôt basiques).
La forme du noyau change aussi : au stade promyélocyte, le noyau est arrondi, puis il prend une forme réniforme au stade myélocyte et en fer à cheval au stade métamyélocyte, pour adopter une forme échancrée au stade ultime de PN : on notera cependant que le terme de PolyNucléaire est une erreur historique car les premières observations cytologiques ont déduit chez ces cellules la présence de plusieurs noyaux, ce qui n'est pas le cas : les PN sont des cellules diploïdes ; la forme particulière de leur noyau ne doit pas faire oublier le fait qu'il est unique mais à plusieurs lobes, liés les uns aux autres par des ponts de chromatine.
Les PN matures (ou presque matures) passent de la moelle osseuse (secteur médullaire) vers le sang (secteur vasculaire) mais seront actifs (sécrétion des vésicules, phagocytose, allergie) surtout au niveau des tissus conjonctifs qui correspondent au secteur tissulaire (c'est-à-dire les tissus de soutien de l'organisme) : ces cellules peuvent passer du secteur vasculaire au secteur tissulaire par diapédèse, comme les autres leucocytes, mais ce n'est pas le cas des globules rouges ou des plaquettes ; - les monocytes : ce sont les plus grosses cellules sanguines, mesurant entre 15 et 20 micromètres de diamètre.
Ils dérivent de la lignée CFU-GEMM puis des progéniteurs tardifs de type CFU-M. La première cellule de la lignée morphologiquement différenciable est le monoblaste qui donne par la suite le promonocyte.
Les promonocytes peuvent donner de nombreux types cellulaires apparentés à des cellules phagocytaires : on peut donner quelques exemples : les promonocytes peuvent donner des monocytes qui se différencient en macrophages dans les tissus conjonctifs de soutien banals, ou peuvent donner des préostéoclastes au niveau de l'os qui vont fusionner et donner des macrophages plurinucléés spécifiques du tissu osseux nommés ostéoclastes, ou encore peuvent au niveau du tissu nerveux donner des cellules microgliales.
De manière générale, il y a acidification du cytosol au cours de la différenciation même s'il ne devient jamais acide (et demeure donc basique) même au stade le plus avancé de différenciation. Le cytosol contient quelques granulations.
Le noyau change de forme et de taille aussi sans adopter de qualificatif spécifique, même au stade de monocyte (on le dit seulement "irrégulier") ; - les lymphocytes, avec trois sous-catégories : les lymphocytes T, B et les Natural Killers.
Leur différenciation commence aussi au niveau de la moelle osseuse mais leur maturation est différente selon qu'on a affaire à un lymphocyte T (LT) (maturation dans le thymus) ou un lymphocyte B (LB) (maturation dans la moelle osseuse).
Thrombocytopoïèse
La thrombocytopoïèse est le processus permettant la fabrication des plaquettes. Un mégacaryoblaste se différencie en mégacaryocyte basophile, qui lui-même devient successivement un mégacaryocyte thrombocytogène (= mégacaryocyte granuleux) puis un ensemble de plaquettes (diamètre très petit : 2 à 4 micromètres) : c'est le cytoplasme du megacaryocyte granuleux qui se fragmente.
Contrairement aux érythrocytes, au cours de la différenciation, il y a augmentation de la taille des mégacaryoblastes puis des mégacaryocytes : les plaquettes résultent de la désagrégation du cytoplasme mégacaryocytaire. Le pH intracellulaire s'acidifie aussi au cours du processus de différenciation.
La thrombopoïèse dure environ de 8 à 10 jours et la durée de vie d’une plaquette est de 10 jours. Elle est stimulée par la thrombopoïétine. L’acide acétylsalicylique (aspirine) se fixe sur les plaquettes: pour être totalement éliminé de l’organisme il faut environ 10 jours, le temps que les plaquettes se renouvellent.
L'hématopoïèse in utero
Au stade embryonnaire, le processus d'hématopoïèse est très primitif (semblable à celui des oiseaux, poulets...) et se produit à l'extérieur de l'embryon : dans le sac vitellin (où les cellules souches la produisent).
À la fin du premier trimestre (lorsque l'organogénèse marque le début du stade fœtal), les cellules souches pénètrent dans l'embryon et sont intégrés dans la région mésoaortique (à côté du cordon ombilical).
Pendant la période fœtale, l'hématopoïèse se produit dans le foie et la rate. L'hémoglobine dominante est l'hémoglobine fœtale.
À la fin du deuxième trimestre l'hématopoïèse commence à se faire dans la moelle osseuse, y deviendra de plus en plus importante de manière qu'après la naissance elle ne soit plus produite que dans la moelle osseuse (sauf dans certaines situations pathologiques où par exemple la moelle se fibrose, ne peut plus réaliser d'hématopoïèse et la rate et le foie recommencent à la faire).
La moelle osseuse est active dans tous les os jusqu'à 4 ans. Après elle se trouve réservée aux os plats et courts.
Le sternum (tête sternale) et le bassin sont les plus utilisés en cas de ponction de moelle osseuse car plus facile d'accès et rentable.
Maladies liées à l'hématopoïèse
Elles sont souvent dues à un excès ou un défaut de création de certaines cellules sanguines, donnant selon, une hémopathie des cellules sanguines (tumeur), une aplasie des globules rouges.
Hémopathie des globules sanguins
Aplasie des globules sanguins
Le rôle des cellules sanguines étant principalement : le transport du nutriment O2 et l'élimination d'une partie du CO2 par le globule rouge, l'hémostase par les plaquettes, et la défense immunitaire ; une aplasie d'un type de globule donnera une défaillance dans la fonction qui lui est destinée et donnera respectivement principalement une fatigue, une facilité aux hémorragies, et un risque d'infection plus élevé. Ces aplasies peuvent être dues à un manque de certains éléments : le manque de fer important donne une anémie, le manque de folate et de vitamine B12 peut aussi provoquer des aplasies.
Notes et références
- (en) Cet article est partiellement ou en totalité issu de l’article de Wikipédia en anglais intitulé « Haematopoiesis » (voir la liste des auteurs).
- ↑ (en) Parslow,T G.;Stites, DP.; Terr, AI.; and Imboden JB., Medical Immunology (ISBN 0-8385-6278-7)
- ↑ (en) « http://www.ebioscience.com/resources/pathways/hematopoiesis-from-pluripotent-sem-cells.htm » (consulté le )