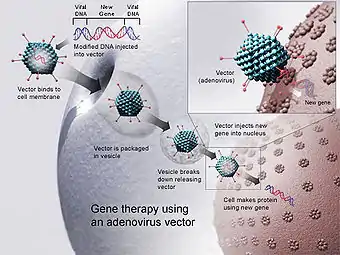
Un nouveau gène est inséré dans un vecteur dérivé d'un adénovirus, lequel est utilisé pour introduire l'ADN modifié dans une cellule humaine. Si le transfert se déroule correctement, le nouveau gène élaborera une protéine fonctionnelle qui pourra alors exprimer son potentiel thérapeutique.
La thérapie génique ou génothérapie est une stratégie thérapeutique qui consiste à faire pénétrer des gènes dans les cellules ou les tissus d'un individu pour traiter une maladie.
La thérapie génique vise à remplacer ou complémenter un allèle mutant défectueux par un allèle fonctionnel ou à surexprimer une protéine dont l'activité aurait un impact thérapeutique.
Historique
Jusqu'au premier essai
Le concept de thérapie génique – réparer ou modifier le patrimoine génétique pour traiter une pathologie – est réellement évoqué par la communauté scientifique à la fin des années 1960[1]. L’amélioration des connaissances concernant les liens entre certains gènes mutés et certaines pathologies, la création de systèmes de transfert de gènes à partir de virus sécurisés, l’amélioration des technologies de manipulation de l’ADN – en bref toutes les avancées de ce tissu de concepts et techniques que l’on appelle aujourd’hui la biotechnologie – permettent à cette idée théorique de voir le jour sous la forme d’un premier essai clinique initié par S. Rosenberg aux États-Unis en 1989[2].
Engouement et désenchantement
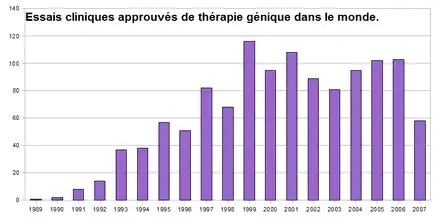
Les années 1990 à 2000 voient éclore une kyrielle d’essais cliniques dans des pathologies très diverses : cancer, maladies cardiaques et vasculaires, infections virales, immunodéficiences héréditaires… associée à un engouement majeur du public (notamment à travers le Téléthon) et des investisseurs. Mal servie par une communication faisant peu la part des choses entre la réalité du terrain et les hypothèses, face à des acteurs industriels ou à des patients qui attendent des résultats positifs immédiats, la thérapie génique est rapidement confrontée au constat amer se dégageant de cette période : aucun bénéfice réel n'est observé pour les quelque 4 000 patients enrôlés dans les 400 à 600 essais réalisés durant cette période. Des difficultés de communication entre la communauté scientifique académique et celle de l’industrie, un désengagement progressif des capitaux-risqueurs sur les approches de thérapie génique, une méfiance concernant le réel potentiel de cette stratégie domine la fin de la dernière décennie du XXe siècle.
Premier succès en 2000
Premier succès de la thérapie génique en 2000, le traitement des enfants atteints du déficit immunitaire combiné sévère lié à l'X (en anglais, X-SCID, Severe Combined Immunodeficiency liée au chromosome X) par Alain Fischer, Marina Cavazzana et Salima Hacein-Bey-Abina[3] est rapidement devenu le protocole clinique emblématique de la thérapie génique. De très jeunes enfants atteints du SCID-X et souffrant d’une immunodéficience sévère (des "bébés bulles") ont reçu un traitement de thérapie génique visant à rendre actifs leurs lymphocytes T déficients. Chez ces patients, la mutation de certaines protéines associées au récepteur de l'interleukine-2 affecte profondément les cellules impliquées dans la réponse immunitaire. Ces malades ne disposent pas d’une réaction immunitaire efficace, ce qui les rend sensibles à toutes les infections opportunistes. La thérapie a consisté à transférer dans les cellules sanguines de ces patients un gène fonctionnel restaurant la fonctionnalité du récepteur à l’interleukine-2. Dans un premier temps, l’entreprise s’est révélée être une réussite totale avec la guérison des patients[4] : la plupart des bébés ont pu sortir de leurs bulles et vivre normalement. Cependant, quatre de ces patients sur la vingtaine d'enfants traités par ce type de thérapie ont développé une leucémie après quelques années[5]. De nombreuses données convergent pour penser que le type de vecteur utilisé pourrait s'intégrer dans des régions sensibles du génome, et en dérégulant certains gènes, comme le proto-oncogène LMO2[6] (un gène fréquemment retrouvé activé dans des lymphomes naturels) pourrait participer à ces formes de leucémies induites. On peut corréler cette intégration du vecteur à la multiplication anarchique des globules blancs encore indifférenciés à l’origine de la leucémie. Il s'agirait donc bien d'un effet secondaire direct imputable à la stratégie elle-même, même si le développement de ce type de leucémie n'a pas été décelé dans la majorité des patients impliqués dans les divers essais cliniques de ce type réalisés par le monde.
Cet essai clinique "phare" de la thérapie génique a eu plusieurs répercussions. Il a tout d'abord montré que le concept de thérapie génique était pertinent et qu'une stratégie de manipulation du génome pouvait avoir un impact thérapeutique. Mais il a mis aussi en évidence la nécessité d'améliorer les stratégies (utilisation de nouveaux vecteurs limitant les insertions génotoxiques, réduction de la quantité de cellules exposées au vecteur puis réinjectées au patient...) et l'appréhension des risques qui pouvaient être associés à la thérapie génique. Ces risques ont également été mis en évidence dans le cas du décès d'un patient aux États-Unis en 1999, Jesse Gelsinger, lors de l'injection de fortes doses d'un vecteur dérivé d'un adénovirus.
Période 2000-2012
Durant la première décennie du XXIe siècle, de nombreuses équipes, à la fois portées par plusieurs années d’investissement dans une approche thérapeutique, et par de profondes convictions quant à l'intérêt de la thérapie génique, ont continué à développer l'approche de thérapie génique[7],[8]. Ces approches ont contribué à mettre en avant le potentiel de la thérapie génique en permettant de réelles avancées thérapeutiques dans des pathologies souvent difficiles, voire impossibles, à traiter. Mis en avant notamment en 2007-2008 avec des essais cliniques sur des pathologies de la vision, ou des pathologies neuronales infantiles (LINCL ou late infantile neuronal ceroid lipofuscinosis) dans lesquels des signes positifs d'amélioration clinique avaient été rapportés[9], le traitement de pathologies oculaires a connu un gain d'intérêt très fort depuis l'amélioration de la vision de jeunes patients atteints de certaines formes d'Amaurose de Leber par le transfert intraoculaire du gène RPE65[10].
Dans l'adrénoleucodystrophie liée à l'X, le transfert avec un vecteur lentiviral du gène ABCD1, (et mis au point par Patrick Aubourg, Nathalie Cartier, et l'équipe d'Alain Fischer), montre chez deux jeunes patients un arrêt de la démyélinisation responsable de cette pathologie[11]. Des études sont également menées sur le syndrome de Wiskott-Aldrich[12].
En 2011-2012, des travaux de traitement de lymphomes par le transfert de gènes codant des molécules artificielles capables de rediriger des lymphocytes T à l'encontre de cellules leucémique laisse aussi penser, malgré 15 années d'échecs, que le traitement de certains cancers pourrait être effectivement envisagé à moyen-terme par la thérapie génique[13],[14].
En 2012, Emmanuelle Charpentier, en s'alliant avec sa consœur Jennifer Doudna, de l'université de Berkeley, aux États-Unis innove grâce aux séquences CRISPR pourtant mises en évidence depuis 1987[15]. Elle réussit à fabriquer en laboratoire un « ARN guide » correspondant au gène que l'on souhaite cibler, puis de l'arrimer à une enzyme Cas9. Cette dernière découpe alors le gène. CRISPR-Cas9 met immédiatement en émoi la communauté scientifique car cet outil est parfois considérée comme la baguette magique qui permet à l'humanité de modifier ses propres gènes à volonté[16]. Elles reçoivent le prix Nobel de Chimie 2020 pour ces travaux de recherche[17].
Période 2012-2020
La mise au point de thérapies géniques se révèle une tâche ardue, de nombreux essais cliniques de thérapie génique ayant été des échecs dans la mesure où ils n'ont que très rarement, et que brièvement, amélioré l'état clinique des patients. Entre 2015 et 2020, cependant, un petit nombre d'essais cliniques se sont révélés suffisamment probants pour conduire à une autorisation de mise sur le marché, aux États-Unis ou en Europe.
En 2017, une équipe de médecins européens est parvenue à remplacer 80 % de l’épiderme d’un petit garçon - atteint d’épidermolyse bulleuse - grâce à la thérapie génique.
En 2019, près d'une dizaine de traitements par thérapie génique pour des maladies rares du sang, de la vision, des muscles et certains cancers, avait reçu une autorisation de mise sur le marché aux États-Unis ou en Europe. Ces traitements concernent l'amyotrophie spinale[18], la maladie de Pompe[19], le déficit en adénosine désaminase, la bêta-thalassémie, la leucémie aiguë lymphoblastique, le lymphome diffus à grandes cellules B, l'amaurose de Leber[3]. En décembre 2020, une thérapie génique a permis de redonner la vue à des patients atteints d'une maladie rare (neuropathie optique héréditaire de Leber). Cette nouvelle approche de thérapie génique conçue par des chercheurs de l’Inserm, de Sorbonne Université et du CNRS à l’Institut de la Vision à Paris a été menée sur 37 patients et a fait l'objet d'une publication dans la revue Science Translational Medicine[20].
La prudence reste de mise et ces résultats restent toutefois à confirmer, ou pour certains à améliorer. Le début de la seconde décennie du XXIe siècle voit toutefois les sociétés de biotechnologie se rapprocher à nouveau de cette stratégie thérapeutique laissant imaginer le maintien d'un soutien financier pertinent pour le développement clinique de cette approche. Ainsi, les investissements des capitaux-risqueurs est passé de 560 millions de dollars en 2013 à 2,9 milliards de dollars en 2019[3]. Il est possible d'imaginer que cette approche se positionne de manière pertinente dans des niches stratégiques lui permettant un développement serein, ou en tous les cas loin des excès de communication que l'on a pu constater dans les années 1990[21].
De nombreuses cibles

Le concept de thérapie génique est né de l'idée de traiter des pathologies héréditaires. Il s'est rapidement orienté vers le traitement de toutes les affections, héréditaires ou non, dans lesquelles il était possible d'imaginer que certains gènes étaient défectueux ou qu'il était possible d'envisager un rôle pour de nouveaux gènes. Les cancers, les infections virales, la douleur, les affections cardiaques, les atteintes traumatiques du système nerveux… Conceptuellement, il n'est pas une pathologie qui ne pourrait pas bénéficier d'une approche de thérapie génique, que ce soit par une stratégie de restauration d'une activité génétique défaillante ou par la production d'une activité supplémentaire qui puisse avoir un impact thérapeutique. En 2013, près de 2 000 essais cliniques auraient été proposés au niveau international,[22]. L'analyse cumulée des données montre que, depuis le premier essai clinique (qui s'intéressait alors au traitement du cancer), environ 65 % des essais se focalisent sur le traitement du cancer, et 35% sur des pathologies très variables comme les infections virales, les maladies neurologiques, les pathologies oculaires, les maladies liées à des déficiences au niveau du système sanguin... Si le jeu des statistiques est tentant, il faut toutefois se garder de tirer des conclusions claires de l'analyse globale de ces protocoles qui s'intéressent à des pathologies, des technologies et des concepts très diversifiés. De plus, le peu de données exhaustives qu'il est possible d'obtenir pour ces protocoles rend difficile l'estimation du nombre réel de protocoles cliniques effectivement réalisés, du nombre de patients, du niveau de divulgation des résultats du protocole dans des journaux scientifiques, voire du réel intérêt thérapeutique des protocoles réalisés.
Vecteurs de gène(s)
Une fois le gène sélectionné pour son potentiel thérapeutique face à une pathologie, une étape cruciale de la thérapie génique est de faire pénétrer la nouvelle information génétique dans l'organisme du patient.
Viraux
L'utilisation de virus (souvent épisomes pour ne pas s'intégrer au génome) pour transporter un gène thérapeutique repose sur le constat de l'efficacité des virus pour transférer leur propre matériel génétique dans les cellules humaines. Pour certains virus on élimine les séquences du virus qui codent des protéines associées à un éventuel comportement pathogène du virus, et on ne conserve que celles utilisées pour construire la particule virale et assurer le cycle d'infection. Le génome du virus est reconstruit pour porter les séquences du gène thérapeutique. Les protéines virales qui potentiellement manqueraient à la formation des particules virales thérapeutiques sont fournies par des cellules dites productrices ou d'encapsidation lors de la phase de production des vecteurs.
Adéno-associés
Les vecteurs dérivés de virus adéno-associés, ou AAV (pour adeno associated virus) sont des vecteurs permettant le transfert de petites unités d'expression génétique. Majoritairement, ce transfert se fait sans intégration à l'ADN de la cellule hôte. Le virus natif est capable d'intégrer le génome de la cellule hôte, toujours au même endroit dans le chromosome 19. Une insertion non contrôlée pouvant entraîner d'importants désordres dans la fonction cellulaire, ces vecteurs ont été fortement développés pour leur potentiel sécuritaire bien qu’ils ne soient capables que de transférer des petits gènes. Bien que la construction du vecteur à partir du virus élimine cette propriété de ciblage de l'insertion, les vecteurs dérivés des AAV sont les plus utilisés et autorisés (Europe et USA) dans le cadre d'essais cliniques. Non pathogènes, à l'inverse des vecteurs adénoviraux et rétroviraux, ils peuvent cependant dans de très rares cas déclencher des cancers hépatiques pour certains sérotypes[23].
Adénoviraux
L’adénovirus est un virus à ADN. Il présente la caractéristique de faire pénétrer son matériel génétique dans la cellule cible sans attendre la mitose (division cellulaire) et sans insérer la nouvelle information génétique dans le génome de la cellule cible. Bien que très utilisés dans de nombreux essais cliniques, les chercheurs n’arrivent toujours pas à ce jour à le débarrasser complètement de ses gènes, maintenant ainsi un caractère potentiellement pathogène au vecteur construit[24]. Ce vecteur, très utilisé dans les années 1990 est aujourd'hui beaucoup moins envisagé en thérapie génique.
Rétroviraux
Les rétrovirus sont utilisés comme vecteur en thérapie génique car ils permettent d'insérer la nouvelle information génétique dans le génome de la cellule cible. Le nouveau gène se transmet alors de cellules mères en cellules filles de manière égale sans « dilution » de l'information génétique dans le temps. Le génome des rétrovirus est composé de molécules d'ARN (acide Ribonucléique) et non d'ADN comme le génome des cellules humaines. L'infection par un rétrovirus implique une étape de rétrotranscription de l'ARN en un fragment d'ADN qui pourra être associé (étape d'intégration) aux chromosomes après pénétration dans le noyau cellulaire. Une combinaison de protéines virales et de protéines de la cellule cible assure cette étape de transfert des molécules d'ADN du cytoplasme cellulaire vers le noyau et l'intégration dans le génome de l'hôte. Une fois intégré, le génome du rétrovirus sous sa forme ADN est stable et transmis de manière mendélienne comme n'importe quel gène de la cellule.
Si la plupart des essais cliniques ont été réalisés avec des vecteurs dérivés de rétrovirus de souris, certains essais cliniques sont actuellement en cours utilisant des vecteurs dérivés du virus VIH (traitement de l'adrénoleucodystrophie par l'équipe Cartier-Aubourg à Paris depuis 2007, traitement de l'infection à VIH aux États-Unis depuis 2000, traitement d'hémoglobinopathies par l'équipe Leboulch-Beuzard à Paris). Ce dernier type de vecteur, dit vecteur lentiviral, dérivé d'un virus humain mais totalement sécurisé, est un vecteur particulièrement en vogue. En effet, il est capable de modifier génétiquement des cellules au repos, ouvrant ainsi des possibilités de manipuler par des neurones, des cellules hépatiques, toute une gamme de populations cellulaires inaccessible aux vecteurs rétroviraux dérivés de virus murins[25].
L'intégration des vecteurs rétroviraux dans le génome de la cellule cible, si elle est un atout majeur pour la pérennisation et la transmission de l'information génétique, représente néanmoins une difficulté en matière de sécurité. Deux essais cliniques utilisant les vecteurs rétroviraux murins pour modifier les cellules hématopoïétiques (traitement de l'immunodéficience liée à une mutation portée par la chaîne gamma-c du récepteur à l'interleukine-2 (voir plus bas), et traitement de la maladie de Gaucher) ont conduit à l'apparition de formes de leucémies chez les patients.
Autres virus
Au-delà de ces vecteurs fréquemment utilisés en clinique, de nombreuses tentatives d’utilisation de vecteurs à partir de virus sont décrites dans la littérature. On relèvera de nombreux travaux concernant l’utilisation du virus Herpes Simplex (HSV), des poxvirus (actuellement en développement clinique), de virus animaux apparentés au VIH, du virus de la grippe… Ces diverses tentatives témoignent d'une part de l'inexistence d'un vecteur viral universel poussant les scientifiques à tester de nouvelles voies, et d'autre part de la volonté pour certains industriels de se positionner dans le domaine avec des brevets propriétaires.
Non viraux
Différentes stratégies ont été élaborées pour ne pas recourir aux virus et utiliser directement la molécule d'ADN :
La plupart des stratégies combinent des molécules chimiques (polycations) et la molécule d'ADN pour faciliter la traversée de la membrane des cellules et la rentrée des molécules d'ADN. Ces vecteurs produits par des bactéries, facilement purifiables, sont des particules inertes et n'ont pas les caractères potentiellement pathogènes des virus qui sont à l'origine des vecteurs viraux. À l'inverse des vecteurs viraux, ils sont plus faciles à produire, à manipuler et à stocker et sont caractérisables comme des produits pharmaceutiques classiques. Cependant, leur efficacité est bien moindre que celle des virus pour transférer une information génétique dans une grande population de cellules, rendant difficile leur utilisation dans certains cas (modification d'une grande partie des cellules d'une tumeur par exemple). En outre, ils n'ont qu'une capacité très réduite à intégrer l'information génétique dans le génome, les rendant ainsi inutiles pour des modifications génétiques pérennes de populations cellulaires en prolifération active. Cette technologie peut être cependant parfaitement adaptée à certaines stratégies thérapeutiques reposant sur le déclenchement d'une cascade d'évènements à partir de quelques cellules modifiées génétiquement (activation du système immunitaire, par exemple).
Administration
De nombreux essais cliniques de thérapie génique ont utilisé une stratégie de protocole dite ex vivo, c'est-à-dire en prélevant des cellules cibles de l’individu et en les soumettant aux vecteurs de transfert du gène thérapeutique en dehors de l'organisme. Les cellules sont ensuite réinjectées au patient. Cela permet aux chercheurs dans certains cas d'évaluer l'ampleur de la modification génétique tant en ce qui concerne le pourcentage de cellules modifiées génétiquement que l'expression des protéines thérapeutiques, ou de présélectionner des populations cellulaires particulières (ex.: les cellules souches sanguines). Néanmoins, certaines stratégies, notamment celles visant à éliminer des tumeurs, ou celles visant à modifier génétiquement des cellules qu'on ne peut manipuler hors de l'organisme, utilisent une approche dite in vivo en injectant directement le vecteur dans le tissu ciblé et en le laissant agir librement.
Stratégies
La thérapie génique, comme toutes les approches de biotechnologie, repose sur la recherche fondamentale. Les mécanismes biologiques mis en évidence, et leurs origines génétiques sous-jacentes, permettent d’imaginer des stratégies de réparation ou de supplémentation. La réussite de ces stratégies dépend donc autant des capacités à mettre en place des techniques adéquates (transfert de gène efficace, expression cohérente du gène…) que de la justesse avec laquelle sont appréhendés les mécanismes en cause. On peut distinguer plusieurs grandes approches.
Maladie avec un gène muté : stratégie phare de la thérapie génique
La « réparation » d’une activité génétique est envisagée ou a été testée sur le plan clinique dans de nombreuses pathologies. Certaines immunodéficiences liées à des déficits dans le gène codant l’Adénosine Déaminase, ou dans celui codant la chaîne gamma-c du récepteur à l’Interleukine-2 (protocole Fischer, voir ci-dessous) ou les béta-thalassémies (premier grand succès en 2010[26]). Les hémophilies de type A et B sont respectivement associées à des défauts de production des facteurs VIII et IX de la chaîne de coagulation qui pourraient être produites par des cellules musculaires ou hépatiques libérant ces facteurs dans le sang. Le traitement de la mucoviscidose est envisagé par l’expression du gène codant le CFTR (Cystic Fibrosis Transmembrane Conductance Regulator) par certaines cellules pulmonaires.
Maladie avec contexte génétique mal connu : « gènes de secours » possibles
Certaines pathologies sont plus complexes en apparence. Ainsi, le traitement de la maladie de Parkinson est abordé de diverses manières dans la mesure où le lien entre la dégénérescence des neurones et une mutation génétique n’est pas clairement établi. Il est par exemple proposé d’exprimer la Décarboxylase de l'acide glutamique (GAD), la Décarboxylase de l'acide aminé aromatique (AADC) ou la Neurturine pour au minimum limiter la dégénérescence.
Cancer, maladie à la génétique trop complexe
Le cancer est essentiellement abordé à travers le concept de destruction directe ou indirecte des cellules cancéreuses. De nombreux protocoles cliniques ont été réalisés en insérant dans les cellules cancéreuses des gènes codant des protéines sensibilisant les cellules cancéreuses à des drogues. Ainsi, le gène codant la thymidine kinase du virus Herpes simplex sensibilise les cellules à un produit normalement inoffensif, le ganciclovir. Les cellules cancéreuses sont modifiées directement dans l’organisme en injectant les vecteurs in vivo et le ganciclovir est administré dans un second temps. Reposant plus sur les évolutions de la recherche fondamentale des vingt dernières années, certaines approches proposent d’utiliser des mécanismes de protection naturelle pour éradiquer les cellules cancéreuses. La stimulation du système immunitaire par la surexpression de cytokines (GM-CSF, Interféron…), ou le rétablissement de chaînes biologiques dite de « mort cellulaire programmée » ou apoptose (surexpression de p53…), font partie de ces stratégies.
Bloquer des processus en transférant un gène
De nombreuses stratégies de blocage biologique ont vu le jour dans les années 1990 essentiellement pour contrer l’infection par le VIH. Expression de protéines virales mutées (leurre) interférant avec les protéines naturelles du virus, expression d’ARN anti-sens capables d’inhiber la traduction de protéines virales, expression de molécules de protection naturelle de la cellule (interférons, protéines de déclenchement de l’apoptose…)… toutes ces stratégies reposent sur une interférence entre les diverses phases du cycle de multiplication du virus et une protéine ou un ARN dont la production est assurée par un vecteur exogène transféré dans les lymphocytes T du patient. Dans un autre domaine, de nombreux groupes travaillent sur l’expression de protéines impliquées dans les mécanismes immunitaires pour bloquer les rejets de greffe (production d’inhibiteur du complément, de cytokines immunosuppressives dérégulant le mécanisme de réponse immunitaire, d’inhibiteurs des interactions entre greffon et cellules immunitaires…).
Bien que peu développées, certaines approches s’intéressent également à l’inhibition de la douleur avec par exemple l’expression de la pré-proenképhaline.
Manipuler le développement
Des approches récentes se sont portées sur l’expression de protéines impliquées dans le développement embryonnaire (protéine NeuroD ou protéine PDX1) pour modifier le statut des cellules hépatiques et les transformer quasiment en cellules pancréatiques afin de redonner au patient diabétique des cellules capables de produire de manière régulée de l’insuline.
Thérapie génique et société
Au début des années 2000, la thérapie génique était le plus souvent inefficace chez l'homme en raison de la combinaison de plusieurs paramètres : l'inefficacité des vecteurs à transduire un pourcentage important de cellules, la difficulté de créer des vecteurs qui permettent de reproduire les cinétiques complexes d'expression des gènes, parfois l'utilisation de gènes thérapeutiques inadéquats en raison d'erreurs conceptuelles concernant les mécanismes de la maladie, l'état de santé de certains patients pour lesquels la thérapie génique ne pourrait rien apporter de toute façon… Cette inefficacité rendaient plus aigües les considérations éthiques, sociologiques, et sécuritaires… avec une question sous-jacente : les recherches devaient-elles être arrêtées ? La poursuite de la recherche dans les vingt ans qui ont suivi ont néanmoins permis de mettre au point quelques traitements. Les problèmes liés au risque de diffusion du virus vecteur dans la population, ainsi que celui d'une transmission germinale (qui conduirait à transmettre à l'enfant du malade les nouveaux gènes lors de la fécondation) sont actuellement pratiquement inexistants, et les effets secondaires, s'ils restent dramatiques sur le plan humain, sont globalement très rares et ne justifient pas un arrêt des efforts de R & D. Les diverses instances impliquées dans le contrôle des essais en thérapie génique (l'ANSM en France, Le RAC aux États-Unis) ont adopté des cadres réglementaires permettant une protection optimale du patient et de son entourage, et on peut considérer aujourd'hui que la thérapie génique n'est « pas plus risquée » que les autres approches thérapeutiques expérimentales[27].
Un problème sociologique et éthique, classique de toute approche médicale reposant sur la biotechnologie, est celui du coût et de l'effort financier que la société consent au développement de la thérapie génique. Encore inexistant d'un point de vue commercial, le coût de la thérapie génique est actuellement assuré par les organismes publics caritatifs ou gouvernementaux, et surtout par l'industrie. Considérée comme une thérapie de pays riches, ne pouvant pas faire état d'un bilan très positif ni médicalement ni commercialement, et face aux difficultés de financement de la recherche scientifique de nombreuses voix s'élèvent pour demander une redistribution de l'argent alloué à la thérapie génique, et arrêter les investigations. Dans les faits, le contexte n'est pas aussi manichéen que l'on pourrait imaginer. Par exemple, si le développement de la thérapie génique est le fait de pays riches, certaines études basent leur concept sur l'utilisation de vecteurs de type ADN nu (non viraux) qui pourraient être facilement produits, stockés, envoyés et de coût relativement bas permettant ainsi à des pays pauvres d'accéder à des traitements qui aujourd'hui reposent sur des approches médicamenteuses lourdes sur le plan financier.
Auto-expérimentation de Parrish
L'Américaine Elizabeth Parrish, PDG de BioViva, est le premier cas connu d'auto-expérimentation d'une thérapie génique[28]. Elle est le « patient zéro » de la technologie de son entreprise, ciblant les caractéristiques du processus de vieillissement, dans une étude personnalisée N=1, à la fois critiquée et louée. Elle s'est rendue en Colombie pour l'administration de son traitement en raison de l'interdiction légale de la démarche par la Food and Drug Administration sur le territoire américain. Ce traitement par injection d'adénovirus lui aurait étendu les télomères leucocytaires. De nombreux spécialistes doutent des résultats en raison des marges d'erreur[29].
Enseignement et études en France
L'enseignement de la thérapie génique ne compose pas une part importante des cours des facultés de sciences de la vie. Cette stratégie est souvent abordée dans les cours de certaines disciplines dans lesquelles la thérapie génique s'est investie durant ces vingt dernières années. En médecine, les internes en biologie médicale peuvent se sensibiliser à ce domaine avec les enseignements de thérapie cellulaire, qui englobent la thérapie génique, au cours de leurs quatre derniers semestres d'internat.
Classification
Étendue de la définition
En 1986, lors d'une réunion à l'Institut de médecine, la thérapie génique a été définie comme l'ajout ou le remplacement d'un gène dans un type cellulaire ciblé. La même année, la FDA a annoncé qu'elle avait autorité pour approuver la "thérapie génique" sans toutefois définir précisément ce terme. En 1993, la FDA a ajouté une définition très large, englobant tout traitement visant à "modifier ou manipuler l'expression du matériel génétique ou à altérer les propriétés biologiques des cellules vivantes". En 2018, cette définition a été précisée pour englober les "produits qui exercent leurs effets par transcription ou traduction du matériel génétique transféré ou en altérant spécifiquement les séquences génétiques de l'hôte (humain)"[30].
Dans un article publié en 2018 dans le Journal of Law and the Biosciences, Sherkow et al. ont plaidé en faveur d'une définition plus étroite de la thérapie génique que celle de la FDA, à la lumière des nouvelles technologies. Selon leur proposition, la thérapie génique engloberait tout traitement qui modifie intentionnellement et de manière permanente le génome d'une cellule. Leur définition du génome inclurait les épisomes en dehors du noyau, mais exclurait les modifications dues aux épisomes qui se perdent avec le temps. Cette définition exclurait également l'introduction de cellules qui ne proviennent pas du patient lui-même, mais inclurait les approches ex vivo, et ne dépendrait pas du vecteur utilisé[30].
Pendant la pandémie de COVID-19, certains universitaires ont affirmé que les vaccins à ARNm contre la COVID-19 n'étaient pas une thérapie génique afin de prévenir la propagation d'informations incorrectes selon lesquelles le vaccin pourrait modifier l'ADN. D'autres universitaires ont soutenu que les vaccins étaient une thérapie génique car ils introduisaient du matériel génétique dans une cellule[31]. Des vérificateurs de faits, tels que Full Fact[32], Reuters[33], PolitiFact[34] et FactCheck.org[35], ont déclaré que qualifier les vaccins de thérapie génique était incorrect. L'animateur de podcast Joe Rogan a été critiqué pour avoir qualifié les vaccins à ARNm de thérapie génique, tout comme le politicien britannique Andrew Bridgen. Le vérificateur de faits Full Fact a même demandé que Bridgen soit exclu du parti conservateur pour cette déclaration et d'autres[36],[37].
Gènes présents ou ajoutés
La thérapie génique englobe de nombreuses formes d'ajout de différents acides nucléiques à une cellule. L'augmentation génique consiste à ajouter un nouveau gène codant pour une protéine à une cellule. Une forme d'augmentation génique est la thérapie de remplacement génique, un traitement pour les troubles récessifs monogéniques où un seul gène n'est pas fonctionnel et un gène fonctionnel supplémentaire est ajouté. Pour les maladies causées par plusieurs gènes ou un gène dominant, les approches d'extinction de gène ou de modification génique sont plus appropriées, mais l'ajout de gènes, une forme d'augmentation génique où un nouveau gène est ajouté, peut améliorer la fonction d'une cellule sans modifier les gènes responsables d'un trouble[38].
Types de cellules
La thérapie génique peut être classée en deux types en fonction du type de cellule qu'elle affecte : la thérapie génique des cellules somatiques et la thérapie génique de la lignée germinale.
Dans la thérapie génique des cellules somatiques (SCGT), les gènes thérapeutiques sont transférés dans n'importe quelle cellule autre qu'une cellule germinale, une cellule germinale, un gamétocyte ou une cellule souche indifférenciée. De telles modifications n'affectent que le patient individuel et ne sont pas héritées par la descendance. La thérapie génique somatique représente la recherche fondamentale et clinique dominante, dans laquelle l'ADN thérapeutique (intégré dans le génome ou sous forme d'épisome externe ou de plasmide) est utilisé pour traiter la maladie[39]. Plus de 600 essais cliniques utilisant la SCGT sont en cours aux États-Unis. La plupart se concentrent sur des troubles génétiques graves, tels que les immunodéficiences, l'hémophilie, la thalassémie et la fibrose kystique. Ces troubles monogéniques sont de bons candidats pour la thérapie génique des cellules somatiques. La correction complète d'un trouble génétique ou le remplacement de plusieurs gènes n'est pas encore possible. Seuls quelques essais sont à un stade avancé[40].
Dans la thérapie génique de la lignée germinale (GGT), les cellules germinales (spermatozoïdes ou ovules) sont modifiées par l'introduction de gènes fonctionnels dans leur génome. La modification d'une cellule germinale fait en sorte que toutes les cellules de l'organisme contiennent le gène modifié. Le changement est donc héréditaire et transmis aux générations suivantes. L'Australie, le Canada, l'Allemagne, Israël, la Suisse et les Pays-Bas interdisent la GGT pour une application chez les êtres humains, pour des raisons techniques et éthiques, notamment en raison d'une connaissance insuffisante des risques potentiels pour les générations futures et des risques plus élevés par rapport à la SCGT. Les États-Unis n'ont pas de réglementation fédérale spécifique concernant la modification génétique humaine (au-delà des réglementations de la FDA pour les thérapies en général)[41].
Traitement
Cancer
Il y a eu des tentatives de traitement du cancer par thérapie génique. En 2017, 65% des essais de thérapie génique étaient destinés au traitement du cancer[42].
Les vecteurs à base d'adénovirus sont utiles pour certaines thérapies géniques du cancer, car l'adénovirus peut insérer temporairement du matériel génétique dans une cellule sans altérer de manière permanente le génome nucléaire de la cellule. Ces vecteurs peuvent être utilisés pour ajouter des antigènes aux cancers, provoquant ainsi une réponse immunitaire, ou pour entraver l'angiogenèse en exprimant certaines protéines. Le vecteur à base d'adénovirus est utilisé dans les produits commerciaux Gendicine et Oncorine. Un autre produit commercial, Rexin G, utilise un vecteur rétroviral qui se lie sélectivement à des récepteurs plus exprimés dans les tumeurs[43].
Une approche, la thérapie génique suicide, consiste à introduire des gènes codant pour des enzymes qui provoqueront la mort d'une cellule cancéreuse. Une autre approche utilise des virus oncolytiques, tels que l'Oncorine, qui sont des virus qui se reproduisent sélectivement dans les cellules cancéreuses en laissant les autres cellules intactes[44],[45].
L'ARNm a été proposé comme vecteur non viral pour la thérapie génique du cancer, capable de modifier temporairement la fonction d'une cellule cancéreuse pour créer des antigènes ou tuer les cellules cancéreuses, et plusieurs essais ont été réalisés[46].
Leucémie lymphoblastique aiguë
La leucémie lymphoblastique aiguë (LLA) est une dégénérescence maligne des cellules précurseurs des lymphocytes. En plus du traitement établi par cytostatiques, une thérapie par cellules CAR-T est possible. Dans cette thérapie, développée par Novartis, des lymphocytes T sont prélevés chez les patients, puis des récepteurs d'antigène chimères (CAR) sont introduits dans ces cellules à l'aide de lentivirus, et ces cellules modifiées (cellules CAR-T) sont réintroduites chez le patient. Ces cellules CAR-T sont artificiellement ciblées sur les cellules cancéreuses, car les récepteurs d'antigène chimères sont spécifiquement dirigés contre les récepteurs de surface spécifiques aux cancers[47].
Le tisagenlecleucel (CTL019) (commercialisé sous le nom de Kymriah, fabriqué par Novartis) est le premier médicament utilisant la thérapie des cellules CAR-T approuvé aux États-Unis pour le traitement de la leucémie lymphoblastique aiguë (LLA). Il s'agit de la première thérapie génique approuvée aux États-Unis. En 2018, le Kymriah a été approuvé dans l'Union européenne et en Suisse[48],[49].
En avril 2020, la FDA a accordé au Kymriah le statut spécial de "Thérapie régénératrice avancée" (RMAT) pour le traitement du lymphome folliculaire récurrent ou résistant, dans le cadre du processus d'approbation. Ce statut est accordé aux médicaments qui peuvent être utilisés pour traiter des maladies jusqu'alors incurables.
Lymphome diffus à grandes cellules B
Le lymphome diffus à grandes cellules B, la tumeur la plus fréquente des lymphocytes B, peut être traité avec le médicament Axicabtagene Ciloleucel (commercialisé sous le nom de Yescarta, fabriqué par Kite Pharma, une filiale de Gilead Sciences) utilisant la thérapie des cellules CAR-T. Il a été approuvé aux États-Unis en octobre 2017 et dans l'Union européenne en août 2018 pour le traitement des lymphomes B.[50]
Mélanome malin
Le mélanome malin est une tumeur hautement maligne des cellules pigmentaires de la peau qui a tendance à former des métastases. Depuis 2015, un virus oncolytique est approuvé aux États-Unis et dans l'Union européenne comme option thérapeutique pour combattre le mélanome non opérable. Le talimogene laherparepvec (commercialisé sous le nom d'Imlygic, fabriqué par Amgen) est un virus de l'herpès simplex modifié par génie biotechnologique, capable d'infecter les cellules du mélanome et de se reproduire à l'intérieur. Cela entraîne une lyse cellulaire, une inflammation locale et la diffusion des cellules immunitaires vers d'autres cellules cancéreuses. Ainsi, des lymphocytes T spécifiques à l'antigène tumoral sont générés, qui peuvent éliminer les cellules du mélanome métastatique[50].
Lymphome du manteau
Le lymphome du manteau (MCL) est une forme rare mais extrêmement agressive de lymphome non hodgkinien (LNH) qui se développe à partir de lymphocytes B anormaux. Le brexucabtagène autoleucel (cellules CD3 positives transduites anti-CD19 autologues) (commercialisé sous le nom de Tecartus, fabriqué par Kite Pharma) est le troisième médicament utilisant la thérapie des cellules CAR-T à être approuvé dans l'Union européenne[51].
Myélome multiple
Le ciltacabtagène autoleucel (Carvykti, Janssen-Cilag) est une immunothérapie autologue par cellules T génétiquement modifiées qui a été approuvée dans l'Union européenne en mai 2022 pour le traitement des patients adultes atteints de myélome multiple récidivant et réfractaire, ayant reçu au moins trois traitements antérieurs, dont un agent immunomodulateur, un inhibiteur du protéasome et un anticorps anti-CD38, et chez qui une progression de la maladie est survenue sous le dernier traitement[52].
Maladies génétiques
Des approches de thérapie génique visant à remplacer un gène défectueux par un gène sain ont été proposées et sont étudiées pour le traitement de certaines maladies génétiques. En 2017, 11,1% des essais cliniques de thérapie génique ciblaient des maladies monogéniques[42].
Des maladies telles que la drépanocytose, causées par des troubles autosomiques récessifs, pourraient être des candidats prometteurs pour le traitement par thérapie génique, car il est possible de restaurer le phénotype normal ou la fonction cellulaire dans les cellules atteintes par une copie normale du gène muté. Les risques et les avantages liés à la thérapie génique pour la drépanocytose ne sont pas encore connus[53].
La thérapie génique a été utilisée dans les yeux. L'œil est particulièrement adapté aux vecteurs à base de virus adéno-associés. Luxturna est une thérapie génique approuvée pour traiter la neuropathie optique héréditaire de Leber. Glybera, un traitement de la pancréatite causée par une affection génétique, et Zolgensma, pour le traitement de l'amyotrophie spinale, utilisent tous deux un vecteur à base de virus adéno-associé[54].
Maladies infectieuses
En 2017, 7% des essais de thérapie génique ciblaient des maladies infectieuses. 69,2% des essais ciblaient le VIH, 11% l'hépatite B ou C, et 7,1% le paludisme[42].
VIH
Le virus du SIDA (VIH) s'intègre dans le génome des cellules CD4, où il se multiplie à nouveau après l'arrêt du traitement antiviral. Comme l'infection des lymphocytes se fait par le récepteur de surface CCR5, des cellules CD4 sont prélevées chez les patients et le gène CCR5 est modifié ex vivo par édition du génome de manière à ce que l'infection par le VIH ne puisse plus se produire. Après la transplantation de ces cellules modifiées chez le patient (transfert de cellules adoptives), la multiplication du VIH est retardée après l'arrêt du traitement antiviral. Cependant, aucun traitement réussi n'en a encore résulté[55],[56].
Yeux
Amaurose congénitale de Leber
L'amaurose congénitale de Leber est un dysfonctionnement congénital de l'épithélium pigmentaire de la rétine, qui peut être attribué à au moins 270 mutations génétiques différentes. Étant donné que la rétine est facilement accessible pour des interventions géniques ciblées et que les réactions immunologiques sont rares, la thérapie génique est une possibilité pour éviter la cécité. Pour la mutation du gène RPE65[57], qui joue un rôle important dans le métabolisme cellulaire de la rétine, une thérapie génique avec le médicament Voretigen Neparvovec (commercialisé sous le nom de Luxturna, fabriqué par Spark Therapeutics, une filiale de Roche) est possible et a été approuvée par la Food and Drug Administration (FDA)[58] aux États-Unis et l'Agence européenne des médicaments (EMA). Dans cette thérapie, un virus adéno-associé est utilisé pour introduire un gène RPE65 intact dans la rétine, ce qui arrête la dégradation progressive de la rétine pendant plusieurs années[59].
Le gène CEP290[60], qui, lorsqu'il est muté, provoque également l'amaurose congénitale de Leber, est trop grand pour être utilisé avec le virus adéno-associé. Par conséquent, des essais sont en cours pour réparer directement ce gène dans les cellules en utilisant l'édition du génome. Des expériences précliniques sur des souris et des macaques javanais ont été couronnées de succès, justifiant ainsi les essais correspondants sur des patients. Un communiqué de presse de l'Université de santé et des sciences de l'Oregon en mars 2020 fait état de ces thérapies chez l'homme[61].
Neuropathie optique héréditaire de Leber
La LHON est une maladie mitochondriale héréditaire rare transmise par la lignée maternelle, qui entraîne une perte de vision bilatérale rapide et indolore et qui présente toujours un besoin médical élevé. La LHON est une forme de neuropathie optique qui affecte principalement les cellules ganglionnaires rétiniennes (CGR), dont les axones forment le nerf optique et se rendent dans le cerveau via le chiasma optique et le tractus optique. Les CGR se trouvent près de la surface interne de la rétine et reçoivent des informations visuelles des photorécepteurs via des interneurones rétiniens. Par une injection dans le corps vitré (injection intravitréenne), qui est l'intervention chirurgicale la plus courante de l'œil, des médicaments de thérapie génique peuvent être directement administrés à la rétine. Le privilège immunitaire des yeux crée des conditions favorables à la thérapie génique[62].
La LHON a été la première maladie génétique humaine associée à des mutations ponctuelles de l'ADN mitochondrial (ADNmt) et est considérée comme le trouble mitochondrial génétique le plus fréquemment transmis. Trois mutations ponctuelles primaires de l'ADNmt sont responsables de LHON chez environ 90 % des personnes atteintes : G3460A, G11778A et T14484C, qui se trouvent respectivement dans les gènes ND1, ND4 et ND6. D'autre part, il est connu que la mutation ND4-11778 provoque la forme clinique la plus grave de LHON et est associée au plus mauvais pronostic visuel[62].
Par conséquent, la restauration du gène ND4 de type sauvage par thérapie génique expérimentale avec le Lenadogen Nolparvovec (GenSight Biologics) est une option thérapeutique prometteuse qui a été évaluée dans trois études randomisées contrôlées. Le Lenadogene nolparvovec est un virus adéno-associé contenant un ADN complémentaire qui code pour la protéine mitochondriale humaine ND4 de type sauvage, visant à corriger de manière permanente la mutation génétique sous-jacente. La restauration de l'expression de la protéine ND4 conduit à une activité améliorée et à une structure améliorée du complexe I de la chaîne respiratoire mitochondriale, contribuant à protéger les cellules ganglionnaires rétiniennes et à arrêter ou inverser la maladie[63],[64],[65].
Thérapie génique chez d'autres animaux
Le premier exemple de thérapie génique chez les mammifères a été la correction d'une déficience de production de l'hormone de croissance chez les souris. La mutation récessive "little" (lit) produit des souris naines. Bien que ces souris aient un gène de l'hormone de croissance apparemment normal, elles ne produisent pas d'ARN messager à partir de ce gène[66].
La première étape de la correction du défaut a consisté en l'injection de cinq mille copies d'un fragment d'ADN linéaire portant la région structurale du gène de l'hormone de croissance du rat fusionnée au promoteur du gène de la métallothionéine de la souris, dans les œufs lit. La fonction normale de la métallothionéine est la détoxification des métaux lourds, de sorte que la région régulatrice répond à la présence de métaux lourds dans l'animal. Les œufs injectés ont été implantés chez les femelles. 1% des souris issues de la descendance se sont révélées transgéniques et ont atteint une taille plus importante.
Une technologie similaire a été développée pour créer des variétés transgéniques de saumon du Pacifique à croissance rapide, et les résultats ont été spectaculaires. Des plasmides porteurs du gène de l'hormone de croissance, régulés par le promoteur de la métallothionéine, ont été micro-injectés dans les œufs de saumon, et une petite proportion des poissons obtenus étaient transgéniques, pesant onze fois plus que les non-transgéniques[67].
Réglementations
Les réglementations concernant la modification génétique font partie des directives générales relatives à la recherche biomédicale impliquant des êtres humains. Il n'existe aucun traité international juridiquement contraignant dans ce domaine, mais différents organismes émettent des recommandations pour les lois nationales.
La Déclaration d'Helsinki (Principes éthiques pour la recherche médicale impliquant des sujets humains) a été modifiée par l'Assemblée générale de l'Association médicale mondiale en 2008. Ce document énonce les principes que les médecins et les chercheurs doivent prendre en compte lorsqu'ils impliquent des êtres humains dans des études de recherche. La Déclaration sur la recherche en thérapie génique initiée par l'Organisation du génome humain (HUGO) en 2001 constitue une référence légale pour tous les pays. Le document de HUGO met l'accent sur la liberté humaine et le respect des droits de l'homme, et propose des recommandations pour la thérapie génique somatique, en insistant notamment sur l'importance de prendre en compte les préoccupations du public concernant cette recherche[68].
États-Unis
Aucune législation fédérale ne définit de protocoles ou de restrictions en matière d'ingénierie génétique humaine. Ce sujet est régi par des réglementations croisées provenant d'organismes locaux et fédéraux, notamment le Département de la Santé et des Services sociaux, la FDA et le Comité consultatif sur l'ADN recombinant du NIH. Les chercheurs qui demandent des fonds fédéraux pour une demande d'autorisation d'un nouveau médicament en phase d'investigation (ce qui est généralement le cas pour l'ingénierie génétique humaine somatique) doivent respecter les lignes directrices internationales et fédérales pour la protection des sujets humains.
Le NIH (Instituts nationaux de la santé) joue un rôle de régulateur principal de la thérapie génique pour la recherche financée par le gouvernement fédéral. Il est conseillé aux chercheurs financés par des sources privées de suivre ces réglementations. Le NIH finance la recherche visant à développer ou à améliorer les techniques de génie génétique et à évaluer l'éthique et la qualité des recherches en cours. Le NIH tient un registre obligatoire des protocoles de recherche en génie génétique humain, qui inclut tous les projets financés par le gouvernement fédéral.
Un comité consultatif du NIH a publié un ensemble de lignes directrices sur la manipulation génétique. Ces lignes directrices abordent la sécurité en laboratoire, ainsi que les sujets d'expérimentation humaine et les différents types d'expérimentation impliquant des modifications génétiques. Plusieurs sections concernent spécifiquement l'ingénierie génétique humaine, notamment la section III-C-1. Cette section décrit les processus d'examen nécessaires et d'autres aspects lors de la demande d'approbation pour commencer une recherche clinique impliquant le transfert génétique chez un patient humain. Le protocole d'un essai clinique de thérapie génique doit être approuvé par le Comité consultatif sur l'ADN recombinant du NIH avant le début de tout essai clinique, ce qui est différent des autres types d'essais cliniques[69].
Comme pour d'autres types de médicaments, la FDA réglemente la qualité et la sécurité des produits de thérapie génique et supervise leur utilisation clinique. L'altération thérapeutique du génome humain est soumise aux mêmes exigences réglementaires que tout autre traitement médical. La recherche impliquant des sujets humains, telle que les essais cliniques, doit être examinée et approuvée par la FDA et un comité d'éthique institutionnel[70],[71].
Effets indésirables, contre-indications et obstacles à l'utilisation
Certains problèmes non résolus comprennent :
Nature éphémère - Avant que la thérapie génique puisse devenir un traitement permanent pour une condition, l'ADN thérapeutique introduit dans les cellules cibles doit rester fonctionnel et les cellules contenant l'ADN thérapeutique doivent être stables. Les problèmes liés à l'intégration de l'ADN thérapeutique dans le génome nucléaire et la nature à division rapide de nombreuses cellules empêchent d'obtenir des avantages à long terme. Les patients nécessitent plusieurs traitements.
Réponse immunitaire - Chaque fois qu'un corps étranger est introduit dans les tissus humains, le système immunitaire est stimulé pour attaquer l'envahisseur. Il est possible de stimuler le système immunitaire de manière à réduire l'efficacité de la thérapie génique. La réponse accrue du système immunitaire aux virus qu'il a déjà rencontrés réduit l'efficacité des traitements répétés.
Problèmes avec les vecteurs viraux - Les vecteurs viraux présentent des risques de toxicité, de réponses inflammatoires, ainsi que des problèmes de contrôle et de ciblage des gènes.
Troubles génétiques multiples - Certains troubles fréquents, tels que les maladies cardiaques, l'hypertension artérielle, la maladie d'Alzheimer, l'arthrite et le diabète, sont affectés par des variations de plusieurs gènes, ce qui complique la thérapie génique.
Certaines thérapies peuvent franchir la barrière de Weismann (entre le soma et la lignée germinale), potentiellement modifier la lignée germinale et enfreindre les réglementations dans les pays qui interdisent cette pratique[72].
Mutagenèse insertionnelle - Si l'ADN est intégré à un endroit sensible du génome, par exemple dans un gène suppresseur de tumeur, la thérapie pourrait induire une tumeur. Cela s'est produit lors d'essais cliniques sur des patients atteints d'immunodéficience combinée sévère liée à l'X (X-SCID), dans lesquels des cellules souches hématopoïétiques ont été transduites avec un transgène correcteur à l'aide d'un rétrovirus, ce qui a conduit au développement d'une leucémie à cellules T chez 3 patients sur 20. Une solution possible consiste à ajouter un gène suppresseur de tumeur fonctionnel à l'ADN à intégrer. Cela peut poser problème car plus l'ADN est long, plus il est difficile de l'intégrer dans les génomes cellulaires. La technologie CRISPR permet aux chercheurs d'apporter des modifications génomiques beaucoup plus précises à des endroits précis[73],[74],[75].
Coût - L'alipogène tiparvovec ou le Glybera, par exemple, coûtant 1,6 million de dollars par patient, a été signalé en 2013 comme étant le médicament le plus cher au monde[76],[77].
Notes et références
Notes
Références
- ↑ (en) Joshua Lederberg et Edward Tatum, Reflections on Research and the Future of Medicine, Columbia University, .
- ↑ Thomas Valère, « Thérapie génique :le point sur les essais cliniques », Médecine/sciences, , p. 75 (lire en ligne).
- 1 2 3 « La thérapie génique : aujourd'hui et demain », VLM, no 191, 4e trimestre 2019, p. 13.
- ↑ (en) Marina Cavazzana-Calvo, Salima Hacein-Bey, Geneviève de Saint Basile, Fabian Gross, Eric Yvon, Patrick Nusbaum, Françoise Selz, Christophe Hue, Stéphanie Certain, Jean-Laurent Casanova, Philippe Bousso, Françoise Le Deist et Alain Fischer, « Gene Therapy of Human Severe Combined Immunodeficiency (SCID)-X1 Disease », Science, vol. 288, no 5466, , p. 669-672 (lire en ligne).
- ↑ Jean Rosa, D'une médecine l'autre, Odile Jacob, , p. 302.
- ↑ (en) S. Hacein-Bey-Abina, A. Fischer, M. Cavazzana-Calvo et al., « LMO2-associated clonal T cell proliferation in two patients after gene therapy for SCID-X1 », Science, vol. 302, no 5644, , p. 415-419 (lire en ligne).
- ↑ J.M. Heard, O. Danos, Marc Peschanski, « Réflexions sur l'avenir de la thérapie génique », Médecine/sciences, vol. 16, no 12, , p. 1305-1309.
- ↑ Claude Bagnis, « Les Chausses-trappes de la thérapie génique », La Recherche, hors-série, .
- ↑ (en) J.M. Wilson, B. Gansbacher, K.I. Berns, F. Bosch, M.A. Kay, L. Naldini, Y.Q. Wei, « Good news on the clinical gene transfer front », Hum. Gene Ther., vol. 19, no 5, , p. 429-30.
- ↑ (en) S.G. Jacobson SG et al., « Gene Therapy for Leber Congenital Amaurosis Caused by RPE65 Mutations: Safety and Efficacy in 15 Children and Adults Followed Up to 3 Years », Archives of ophthalmology, .
- ↑ (en) Net Cartier et al, « Gene therapy of x-linked adrenoleukodystrophy using hematopoietic stem cells and a lentiviral vector », Bull Acad Natl Med, vol. 194, no 2, , p. 255-64
- ↑ (en) Aiuti et al., « Lentiviral hematopoietic stem cell gene therapy in patients with Wiskott-Aldrich syndrome », Science, vol. 341, , p. 6148.
- ↑ (en) P. Koehler et al., « Engineered T cells for the adoptive therapy of B-cell chronic lymphocytic leukaemia », Adv. hematol.,
- ↑ (en) D.L. Porter et al, « Chimeric antigen receptor-modified T cells in chronic lymphoid leukemia », N. Engl. J. Med., vol. 365, no 8, , p. 725-33.
- ↑ Jean-Philippe Braly, « La modification de l'ADN à la portée de tous », La recherche, no 495, , p. 60 (lire en ligne).
- ↑ JT de 20 h - France 2, « CRISPR-CAS9, une révolution biologique qui divise », .
- ↑ « Le prix Nobel de chimie 2020 décerné à la chercheuse française Emmanuelle Charpentier », sur Ministère de l'Enseignement supérieur, de la Recherche et de l'Innovation (consulté le ).
- ↑ « Les traitements en plein essor », VLM, no 189, 2ème trimestre 2019, p. 16.
- ↑ (en) P.S. Kishnani, M. Nicolino, T.Voit et al., « Chinese hamster ovary cell-derived recombinant human acid alpha-glucosidase in infantile-onset Pompe disease », J. Pediatr., vol. 149, no 1, , p. 89-97 (lire en ligne).
- ↑ « Une thérapie génique innovante pour redonner la vue à des patients atteints d’une maladie rare », sur institut-vision.org (consulté le )
- ↑ (en) C. Sheridan C, « Gene therapy finds its niche », Nat Biotechnol, vol. 29, no 2, , p. 121-8.
- ↑ « Journal of Gene Medicine, Wiley Intersciences »(Archive.org • Wikiwix • Archive.is • Google • Que faire ?).
- ↑ « rAAV immunogenicity, toxicity, and durability in 255 clinical trials: A meta-analysis »
- ↑ (en) S.K. Campos, M.A. Barry, « Current advances and future challenges in Adenoviral vector biology and targeting », Curr. Gene Ther, vol. 7, no 3, , p. 189-204.
- ↑ (en) D. Trono, « Lentiviral vectors: turning a deadly foe into a therapeutic agent », Gene. Ther., vol. 7, no 1, , p. 20-23.
- ↑ Claire Peltier, « Premier grand succès de la thérapie génique contre la bêta-thalassémie », sur Futura-sciences, (consulté le ).
- ↑ Xavier Chenivesse, Valérie Ridoux et Marie-Hélène Tissier, « Le contrôle de la qualité des produits de thérapie génique : approche de l'AFSSAPS », médecine/sciences, vol. 19, no 4, , p. 481-488 (DOI 10.1051/medsci/2003194481, lire en ligne).
- ↑ (en-GB) João Medeiros, « Ageing is a disease. Gene therapy could be the 'cure' », Wired UK, (ISSN 1357-0978, lire en ligne, consulté le ).
- ↑ (en) Dara Mohammadi et Nicola Davis, « Can this woman cure ageing with gene therapy? », the Guardian, (lire en ligne, consulté le ).
- 1 2 (en) Jacob S. Sherkow, Patricia J. Zettler et Henry T. Greely, « Is it 'gene therapy'? », Journal of Law and the Biosciences, vol. 5, no 3, , p. 786-793 (ISSN 2053-9711, PMID 31143463, PMCID 6534757, DOI 10.1093/jlb/lsy020, lire en ligne, consulté le )
- ↑ (en) Amir Asaleh, Jichun Zhou et Narges Rahmanian, « Letter to the Editor: A Lesson for the Future-How Semantic Ambiguity Led to the Spread of Anti-Scientific Attitudes About COVID-19 mRNA Vaccines », Human Gene Therapy, vol. 33, nos 21-22, , p. 1213-1216 (ISSN 1557-7422, PMID 36375123, DOI 10.1089/hum.2022.29223.aas, lire en ligne, consulté le )
- ↑ (en) « Andrew Bridgen wrong to call mRNA vaccines gene therapy », sur Full Fact, (consulté le )
- ↑ (en) « Fact Check-mRNA vaccines are distinct from gene therapy, which alters recipient’s genes », Reuters, (lire en ligne, consulté le )
- ↑ (en-US) District of Columbia 1800 I. Street NW Washington et Dc 20006, « Joe Rogan falsely says mRNA vaccines are ‘gene therapy’ », sur politifact.com (consulté le )
- ↑ (en-US) Saranac Hale Spencer, « Website Peddles Old, Debunked Falsehood About COVID-19 mRNA Vaccines », sur FactCheck.org, (consulté le )
- ↑ (en) « These experts say Joe Rogan is ‘extraordinarily dangerous’ to society – here’s why », sur The Independent, (consulté le )
- ↑ (en) « Andrew Bridgen MP’s false claims put lives at risk », sur Full Fact, (consulté le )
- ↑ (en) Clévio Nóbrega, Liliana Mendonça et Carlos A. Matos, A handbook of gene and cell therapy, Springer, (ISBN 978-3-030-41333-0, 978-3-030-41332-3 et 978-3-030-41335-4)
- ↑ (en) D. A. Williams et S. H. Orkin, « Somatic gene therapy. Current status and future prospects », The Journal of Clinical Investigation, vol. 77, no 4, , p. 1053-1056 (ISSN 0021-9738, PMID 3514670, PMCID PMC424438, DOI 10.1172/JCI112403, lire en ligne, consulté le )
- ↑ (en) Fulvio Mavilio et Giuliana Ferrari, « Genetic modification of somatic stem cells. The progress, problems and prospects of a new therapeutic technology », EMBO reports, vol. 9 Suppl 1, no Suppl 1, , S64–69 (ISSN 1469-3178, PMID 18578029, PMCID 3327547, DOI 10.1038/embor.2008.81, lire en ligne, consulté le )
- ↑ « Gene & Cell Therapy FAQs », sur asgct.org (consulté le )
- 1 2 3 (en) Samantha L. Ginn, Anais K. Amaya, Ian E. Alexander et Michael Edelstein, « Gene therapy clinical trials worldwide to 2017: An update », The Journal of Gene Medicine, vol. 20, no 5, , e3015 (ISSN 1521-2254, PMID 29575374, DOI 10.1002/jgm.3015, lire en ligne, consulté le )
- ↑ (en) Reena Goswami, Gayatri Subramanian, Liliya Silayeva et Isabelle Newkirk, « Gene Therapy Leaves a Vicious Cycle », Frontiers in Oncology, vol. 9, , p. 297 (ISSN 2234-943X, PMID 31069169, PMCID 6491712, DOI 10.3389/fonc.2019.00297, lire en ligne, consulté le )
- ↑ (en) Vijayata Singh, Nusrat Khan et Giridhara R. Jayandharan, « Vector engineering, strategies and targets in cancer gene therapy », Cancer Gene Therapy, vol. 29, no 5, , p. 402–417 (ISSN 1476-5500, PMID 33859378, DOI 10.1038/s41417-021-00331-7, lire en ligne, consulté le )
- ↑ (en) Xavier M. Anguela et Katherine A. High, « Entering the Modern Era of Gene Therapy », Annual Review of Medicine, vol. 70, , p. 273–288 (ISSN 1545-326X, PMID 30477394, DOI 10.1146/annurev-med-012017-043332, lire en ligne, consulté le )
- ↑ (en) Yusi Wang, Rui Zhang, Lin Tang et Li Yang, « Nonviral Delivery Systems of mRNA Vaccines for Cancer Gene Therapy », Pharmaceutics, vol. 14, no 3, , p. 512 (ISSN 1999-4923, PMID 35335891, PMCID 8949480, DOI 10.3390/pharmaceutics14030512, lire en ligne, consulté le )
- ↑ (en) Ranjit Nair et Jason Westin, « CAR T-Cells », dans Immunotherapy, vol. 1244, Springer International Publishing, (ISBN 978-3-030-41007-0, DOI 10.1007/978-3-030-41008-7_10, lire en ligne), p. 215–233
- ↑ (en) Center for Biologics Evaluation and Research, « KYMRIAH (tisagenlecleucel) », FDA, (lire en ligne, consulté le )
- ↑ (en) « Novartis receives European Commission approval of its CAR-T cell therapy, Kymriah® (tisagenlecleucel) », sur Novartis (consulté le )
- 1 2 (en) Stephen J. Russell et Kah-Whye Peng, « Oncolytic Virotherapy: A Contest between Apples and Oranges », Molecular Therapy, vol. 25, no 5, , p. 1107–1116 (PMID 28392162, PMCID PMC5417845, DOI 10.1016/j.ymthe.2017.03.026, lire en ligne, consulté le )
- ↑ (de) « [G21-08] Autologe Anti-CD19-transduzierte CD3-positive Zellen (Mantelzell-Lymphom) - Bewertung gemäß § 35a Abs. 1 Satz 11 SGB V », sur Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG) (consulté le )
- ↑ (en) « Public Health - European Commission », sur Union Register of medicinal products (consulté le )
- ↑ Abiola Olowoyeye et Charles I. Okwundu, « Gene therapy for sickle cell disease », The Cochrane Database of Systematic Reviews, vol. 11, no 11, , p. CD007652 (ISSN 1469-493X, PMID 33251574, PMCID 8275984, DOI 10.1002/14651858.CD007652.pub7, lire en ligne, consulté le )
- ↑ (en) Denise E. Sabatino, Frederic D. Bushman, Randy J. Chandler et Ronald G. Crystal, « Evaluating the state of the science for adeno-associated virus integration: An integrated perspective », Molecular Therapy: The Journal of the American Society of Gene Therapy, vol. 30, no 8, , p. 2646–2663 (ISSN 1525-0024, PMID 35690906, PMCID 9372310, DOI 10.1016/j.ymthe.2022.06.004, lire en ligne, consulté le )
- ↑ (en) Pablo Tebas, David Stein, Winson W. Tang et Ian Frank, « Gene editing of CCR5 in autologous CD4 T cells of persons infected with HIV », The New England Journal of Medicine, vol. 370, no 10, , p. 901–910 (ISSN 1533-4406, PMID 24597865, PMCID 4084652, DOI 10.1056/NEJMoa1300662, lire en ligne, consulté le )
- ↑ (en) Jon Cohen, « Has a second person with HIV been cured? », Science, vol. 363, no 6431, , p. 1021–1021 (ISSN 0036-8075 et 1095-9203, DOI 10.1126/science.363.6431.1021, lire en ligne, consulté le )
- ↑ « Entry - *180069 - RETINOID ISOMEROHYDROLASE RPE65; RPE65 », sur omim.org (consulté le )
- ↑ (en) Center for Biologics Evaluation and Research, « LUXTURNA », FDA, (lire en ligne, consulté le )
- ↑ (en) Charmaine A. Ramlogan‐Steel, Aparna Murali, Slawomir Andrzejewski et Bijay Dhungel, « Gene therapy and the adeno‐associated virus in the treatment of genetic and acquired ophthalmic diseases in humans: Trials, future directions and safety considerations », Clinical & Experimental Ophthalmology, vol. 47, no 4, , p. 521–536 (ISSN 1442-6404 et 1442-9071, DOI 10.1111/ceo.13416, lire en ligne, consulté le )
- ↑ (en-US) « Entry- *610142 - CENTROSOMAL PROTEIN, 290-KD; CEP290 », sur omim.org (consulté le )
- ↑ (en) Franny White, « OHSU performs first-ever CRISPR gene editing within human body », sur OHSU News (consulté le )
- 1 2 (en) Marcelo Matiello, Amy F. Juliano, Michael Bowley et Amel Karaa, « Case 21-2019: A 31-Year-Old Woman with Vision Loss », New England Journal of Medicine, vol. 381, no 2, , p. 164–172 (ISSN 0028-4793 et 1533-4406, DOI 10.1056/NEJMcpc1900597, lire en ligne, consulté le )
- ↑ (en) Mark L. Moster, Robert C. Sergott, Nancy J. Newman et Patrick Yu-Wai-Man, « Cross-Sectional Analysis of Baseline Visual Parameters in Subjects Recruited Into the RESCUE and REVERSE ND4-LHON Gene Therapy Studies », Journal of Neuro-Ophthalmology, vol. 41, no 3, , p. 298–308 (ISSN 1070-8022, PMID 34310464, PMCID PMC8366757, DOI 10.1097/WNO.0000000000001316, lire en ligne, consulté le )
- ↑ (en) « GenSight Biologics Announces Publication Analyzing Visual Parameters of ND4-LHON Subjects before LUMEVOQ® treatment in Phase III Trials », sur gensight-biologics.com (consulté le )
- ↑ (de) « Gentherapie bei LHON », sur Seltene Erkrankungen, (consulté le )
- ↑ (es) « iMedPub | Insight Medical Publishing », sur archivosdemedicina.com (consulté le )
- ↑ (es) Lluis Montoliu, « La biotecnología que hay detrás del salmón AquAdvantage », sur Asociación Comunicadores de Biotecnología, (consulté le )
- ↑ « Wayback Machine », sur web.archive.org (consulté le )
- ↑ (en) « NIH Guidelines | Office of Science Policy », sur web.archive.org, (consulté le )
- ↑ (en) « Application of Current Statuatory Authorities to Human Somatic Cell Therapy Products and Gene Therapy Products », sur fda.gov (consulté le )
- ↑ (en) « Guidance for Industry: Guidance for Human Somatic Cell Therapy and Gene Therapy », sur web.archive.org, (consulté le )
- ↑ (en) « The implications of Steele's soma-to-germline feedback for human gene therapy. », sur wasdarwinwrong.com (consulté le )
- ↑ (en) Rasmus O. Bak et Matthew H. Porteus, « CRISPR-Mediated Integration of Large Gene Cassettes Using AAV Donor Vectors », Cell Reports, vol. 20, no 3, , p. 750–756 (ISSN 2211-1247, PMID 28723575, PMCID 5568673, DOI 10.1016/j.celrep.2017.06.064, lire en ligne, consulté le )
- ↑ (en) Niels-Bjarne Woods, Virginie Bottero, Manfred Schmidt et Christof von Kalle, « Gene therapy: therapeutic gene causing lymphoma », Nature, vol. 440, no 7088, , p. 1123 (ISSN 1476-4687, PMID 16641981, DOI 10.1038/4401123a, lire en ligne, consulté le )
- ↑ (en) Adrian J. Thrasher, H. Bobby Gaspar, Christopher Baum et Ute Modlich, « Gene therapy: X-SCID transgene leukaemogenicity », Nature, vol. 443, no 7109, , E5–6; discussion E6–7 (ISSN 1476-4687, PMID 16988659, DOI 10.1038/nature05219, lire en ligne, consulté le )
- ↑ (en-US) « Gene therapy needs a hero to live up to the hype », sur New Scientist (consulté le )
- ↑ « Glybera – The Most Expensive Drug in the world & First Approved Gene Therapy in the West – All About Drugs », sur allfordrugs.com (consulté le )
Voir aussi
Articles connexes
- ADN
- Génétique médicale
- Récepteur antigénique chimérique
- Thérapie cellulaire
- Vecteur (biologie)
- VIH
- Virothérapie
Liens externes
- Ressources relatives à la santé :
- (en) Medical Subject Headings
- (en) PatientLikeMe
- (no + nn + nb) Store medisinske leksikon
- Notices dans des dictionnaires ou encyclopédies généralistes :
- (fr) Thérapie génique, sur le site de Institut national de la santé et de la recherche médicale
- (fr) Le site du Genethon à Évry
- (en) The American Society of Gene Therapy
- (en) The European Society of Gene and Cell Therapy
- (en) Gene Therapy Clinical Trials Worldwilde