.jpg.webp)
| Causes | Entamoeba histolytica |
|---|---|
| Transmission | Contamination féco-orale |
| Incubation min | 7 j |
| Incubation max | 2 mois |
| Symptômes | Diarrhée, sang dans les selles, raspberry jelly stool (d), douleur abdominale, sensation d'évacuation incomplète des selles (en) et hépatomégalie |
| Traitement | Antiprotozoaire (en), opération chirurgicale et transfusion sanguine |
|---|---|
| Médicament | Chloroquine, paromomycine, métronidazole, Émétine, minocycline, tinidazole, tilbroquinol (en), ornidazole (en), Nifuratel (en) et doxycycline |
| Spécialité | Infectiologie |
| CIM-10 | A06 |
|---|---|
| CIM-9 | 006 |
| DiseasesDB | 4304 |
| MedlinePlus | 000298 |
| eMedicine |
212029 article/996092 |
| MeSH | D000562 |
| Patient UK | Amoebiasis-pro |
![]() Mise en garde médicale
Mise en garde médicale
L'amœbose, anciennement appelée amibiase (amebiasis ou amœbiasis, en anglais) est un état lié à la présence dans l'organisme d'un parasite intestinal microscopique, un protozoaire dénommé Entamoeba histolytica, le plus souvent sans manifestations cliniques, mais qui se manifeste comme une maladie dans 10 % des cas.
L'amœbose reste un problème mondial de santé publique (50 millions de malades dans le monde), par manque d'hygiène sanitaire et d'hygiène de l'eau. C'est l'une des principales causes de mortalité par maladie parasitaire, avec près de cent mille décès par an. Quoique la majorité des sujets infectés restent sans symptômes, ils contribuent à disséminer la maladie, surtout chez les enfants des pays endémiques.
Dans le cas de l'amœbose-maladie, l'infection se manifeste comme une gastro-entérite de type dysentérique (diarrhée accompagnée de sang et de mucus), transmise par l'eau contaminée et les mains sales et qui se propage sur un mode épidémique. Dans moins de 5 % des cas d'amoebose-maladie, le parasite peut également infecter d'autres organes tels que le foie et le poumon. Le traitement repose essentiellement sur un antibiotique et antiparasitaire, le métronidazole.
L'amœbose est une maladie en expansion, liée aux voyages internationaux et aux migrations des pays endémiques vers les pays développés. La prévention repose sur des toilettes sanitaires (séparation eau potable et eau usée) et l'hygiène alimentaire (lavage des mains).
Histoire
Les protozoaires intestinaux du genre Entamoeba étaient présents dès l'origine de l'humanité en étant commensaux du tube digestif des primates. L'espèce E. histolytica a probablement suivi les migrations humaines hors d'Afrique, jusqu'aux zones tempérées, en se révélant pathogènes au néolithique avec l'adoption d'un mode de vie sédentaire basé sur l'agriculture[1],[2],[3].
Période prémoderne
Textes médicaux
Il n'est guère possible de distinguer l'amœbose parmi les dysenteries et « flux de ventre » (diarrhées) décrites depuis l'Antiquité et le Moyen-Âge, en Europe et en Asie, et de séparer nettement les dysenteries bactériennes des amibiennes sur la seule base de textes historiques[4].
Cependant la plupart des médecins historiens admettent ces descriptions comme des amœboses très probables, lorsqu'elles notent des diarrhées muco-sanglantes, surtout lorsqu'elles s'associent à des abcès du foie. Pour les textes les plus anciens, c'est notamment le cas de textes indiens en Sanskrit (Xe siècle av. J.-C.) et mésopotamiens (VIe siècle av. J.-C.). Le fait que E. histolytica soit ubiquitaire, et toujours présente chez les paysans grecs au XXe siècle, a fait reconnaitre cette maladie dans des textes hippocratiques (Épidémie III, Prénotions coaques)[1],[2],[5].
Au cours du premier millénaire, ces descriptions deviennent un peu plus précises avec les médecins gréco-romains (Galien, Celse, Alexandre de Tralles) et de l'Islam médiéval (Avicenne)[5],[6]. Jusqu'au début du XIXe siècle, des épidémies de dysenterie à type de « flux sanglant », évoquant l'amœbose, sont fréquentes dans les armées, les prisons, et les navires négriers[2].
Paléopathologie
_-_Israel_(24571865849).jpg.webp)
Contrairement aux œufs d'helminthes, l'étude microscopique des coprolithes donne peu de résultats en ce qui concerne Entamoeba, à cause de la plus grande fragilité des formes kystiques. La conservation des kystes nécessite des conditions extrêmes permanentes, notamment en basse température (sol gelé ou pergélisol), ou après dessication[3],[4].
Dans de rares cas, des kystes ont pu être identifiés dans des coprolithes d'Europe et d'Amérique, notamment à E. histolytica retrouvés en Israël sur un site proche de la Mer Morte, datant du IIe siècle ap. J.C. Cette présence est aussi possible dans des momies placées dans les mêmes conditions[4].
Les techniques immunologiques basées sur la biologie moléculaire ouvrent de nouvelles perspectives. Par exemple des biomolécules d'E. histolytica ont été retrouvées dans des latrines du XIIe siècle de Saint-Jean-d'Acre, donnant à penser que l'amoebose aurait été importée en Europe à la suite des Croisades. Dans le Nouveau Monde, le parasite a été détecté aux Caraïbes, période précolombienne, ce qui suggère que l'amœbose était présente avant même l'arrivée des Européens[3], ces travaux remettent en question l'idée généralement admise d'une introduction de l'amœbose au Nouveau Monde par le commerce des esclaves[5].
Période moderne
Remèdes
À l'instar de l'écorce de quinquina contre la malaria, un remède est découvert aux Amériques avant l'agent causal de la maladie. Il s'agit de la racine de l'ipéca, plante brésilienne qui s'avère efficace contre le « flux de sang ». Le remède est signalé par un jésuite portugais à la fin du XVIe siècle. Il est alors utilisé en Europe sous la forme d'une poudre de composition secrète. Il devient « bien public » en 1686, lorsqu'il est révélé par un cas illustre, celui du Grand Dauphin de France (1661-1711) qui souffrait de dysenterie, traité et guéri par le médecin Jean-Adrien Helvétius (1661-1727)[7],[8].
En 1817 Joseph Pelletier (1788-1842) isole l'émétine, un alcaloïde de l'ipéca. Le produit est officiellement inscrit dans la Pharmacopée française dès sa première édition (1818). Malgré sa toxicité, l'émétine est utilisée par voie orale, voire par injection sous-cutanée, un traitement codifié par Leonard Rogers (1868-1962) en 1912[9]. Outre l'ipéca, les autres plantes médicinales exotiques utilisées à cette époque sont l'écorce de Simarouba, la graine de Brucea javanica (en), l'écorce de Holarrhena floribunda (dont l'alcaloïde est la conessine)[2],[10].
Au cours du XXe siècle différents produits sont utilisés comme les arsenicaux ou les composés iodés. Les produits les plus sûrs et les plus efficaces sont les nitro-imidazoles, le métronidazole (d'efficacité démontrée en 1966[9]) restant le plus utilisé au début du XXIe siècle[10],[11].
Premières amibes
La première amibe décrite chez l'homme, en 1849, est Entamoeba gingivalis qui vit dans les espaces interdentaires[10].
Les premières descriptions cliniques modernes de l'amœbose sont celles de médecins militaires britanniques aux Indes, au début du XIXe siècle ; en particulier James Annesley (1780-1847) qui associe clairement dysenterie et abcès du foie[2].
La découverte de l'agent causal en 1875 est attribué au médecin russe Fedor Lösch (en)(1840-1903) qui, à Saint Petersbourg, visualise Entamoeba dans les selles d'un patient, et reproduit la maladie chez le chien. Au Caire, dans les années 1880, le médecin grec Stephanos Kartulis (1852-1920) confirme cette découverte en remarquant que la dysenterie provoquée par cet agent ne s'accompagne pas de fièvre, et qu'elle peut être transmise par injection intrarectale au chaton[2],[5].
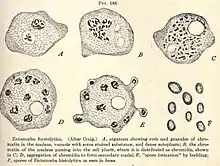
En 1890, la monographie de William Thomas Councilman (en)(1854-1933), de l'hôpital John Hopkins, établit des données cliniques et pathologiques définitives sur la maladie, la plupart toujours validées au début du XXIe siècle. En 1893, Heinrich Quincke (1842-1922) découvre les formes kystiques et le mode de contamination par ingestion de kystes. Deux espèces d'amibes du colon sont alors distinguées : Entamoeba dysenteriae, agent de l'amibiase, et Entamoeba coli, non pathogène[10].
En 1903, l'amibe pathogène est renommée Entamoeba histolytica par Fritz Schaudinn (1871-1906). Cependant, la situation reste confuse, car l'identification des amibes pose des problèmes techniques, leur classification est controversée, et beaucoup de travaux ne peuvent être reproduits du fait de l'existence de formes pathogènes et non pathogènes[2].
Ces recherches ont du mal à convaincre, et une autorité en parasitologie comme Patrick Manson (1844-1922) reste sceptique sur le rôle des amibes dans la dysenterie, au moins jusqu'en 1909. Le rôle pathogène d'E. histolytica n'est largement acceptée qu'après 1913, lors de la publication des travaux d'Ernest Linwood Walker (1870-1952) qui démontre le cycle morphologique de deux formes parasitaires (E. h. histolytica et E. h. minuta) aux Philippines sur des prisonniers volontaires[2] ou « volontaires » (mis entre guillemets)[12].
En 1925, de nouvelles méthodes permettent de cultiver les amibes, et le cycle complet de vie parasitaire d'E. histolytica est élucidé par Clifford Dobell (en) (1886-1949)[2],[13].
Entamoeba dispar
La même année, en 1925, Émile Brumpt (1877-1951) décrit une amibe ayant les mêmes morphologies (végétative et kystique) que E. histolytica, mais sans conséquences pathogènes et non hématophage, et qu'il nomme E. dispar. Il s'appuie pour cela sur des données épidémiologiques et des données expérimentales. Dans les pays tempérés, il existe une grande fréquence de porteurs sains, avec quasi absence de dysenterie amibienne ; de plus, l'inoculation intrarectale chez le chat montre que si E. dispar peut pénétrer la muqueuse digestive, elle ne laisse pas de lésions visibles[14].
Ces travaux de Brumpt sont reçus avec scepticisme, et cette thèse reste très marginale jusqu'aux années 1980[14]. En 1955, la Commission internationale de nomenclature ne reconnait que deux espèces du colon humain : Entamoeba histolytica (= E. dysenteriae), amibe pathogène, agent de la dysenterie amibienne, et Entamoeba coli, autre amibe du colon, non pathogène. La thèse dominante est alors que l'amibiase est liée à deux formes, minuta et histolytica, constituant deux stades évolutifs d'une seule et même espèce[10].
À partir de 1978, des travaux anglo-saxons réactivent la thèse de Brumpt. Il s'agit d'études d'électrophorèse qui permettent de distinguer différents isoenzymes des amibes et qui tendent à montrer l'existence d'une autre espèce différente au sein de E. histolytica. Ces travaux sont confirmés par génétique moléculaire, et l'existence de E. dispar est reconnue par les experts en 1993[14], et officiellement par l'OMS en 1997[15]. E. dispar est morphologiquement identique, mais génétiquement différent de E. histolytica.
En 2017, Entamoeba dispar est généralement considéré comme non pathogène. Il n'est pas distinguable de E. histolytica en microscopie optique. La différence ne peut être montrée que par des techniques immuno-enzymatiques ou de biologie moléculaire dans des laboratoires spécialisés. Lorsque Entamoeba histolytica/dispar est détecté chez un sujet asymptomatique (porteur sain), il s'agit d' E. dispar dans 90 % des cas et d'E. histolytica dans 10 %[11].
Agent causal
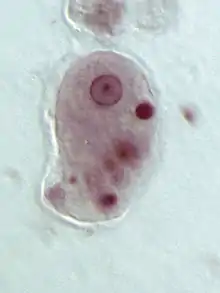

L’amibe est un protozoaire qui fait partie de la classe des Rhizopodes, c'est-à-dire des êtres unicellulaires qui se déplacent en émettant des prolongements cytoplasmiques. Plusieurs genres d'amibes peuvent être commensales du tube digestif, mais la seule espèce réellement pathogène pour l'homme est Entamoeba histolytica.
Morphologie
Le genre Entamoeba se caractérise par un noyau ayant l'aspect d'un anneau après coloration, avec une chromatine disposée en petit amas central (dit caryosome) et en couche périphérique.
Entamoeba histolytica peut se présenter sous deux aspects différents : le trophozoïte, forme cellulaire végétative mobile et de multiplication, et le kyste, forme immobile, de résistance et de contamination[11].
Le trophozoïte présente à son tour deux formes :
- Entamoeba histolytica minuta, de petite taille (en latin : minuta signifie « petit »), soit 10 à 15 µm. C'est une forme infestante qui se comporte en saprophyte restant à l'intérieur du colon, et qui ne donne aucun symptôme (sujet «porteur sain»).
- Entamoeba histolytica histolytica, plus volumineuse, de 20 à 30 ou jusqu'à 40 µm. C'est une forme invasive, véritablement parasitaire, hématophage, qui envahit la muqueuse colique et peut migrer vers d'autres organes, en étant responsable de l'amœbose maladie.
Entamoeba histolytica histolytica présente le même aspect général que minuta, avec des caractères supplémentaires, comme la présence d'hématies en voie de digestion dans des vacuoles cytoplasmiques (d’où le nom d’histolytica)[11].
Le kyste (10 à 16 μm) est sphérique, entouré d'une enveloppe résistante. Initialement, un kyste immature contient une vacuole stockant du glycogène, des agrégats de ribosomes, et un noyau. Par division du noyau, le kyste mûrit en deux puis quatre noyaux pour devenir un kyste à pouvoir infectieux[16]. Il survit au minimum 10 jours à 18 °C, ou 3 mois à 4 °C, dans le milieu extérieur[17]. C'est la forme de dissémination, qui résiste bien aux agents chimiques.
Cycle parasitaire
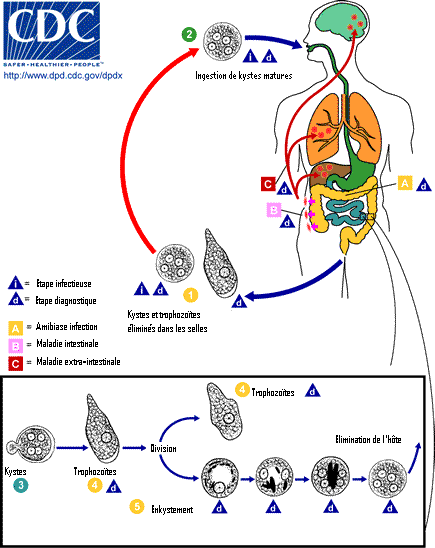
E. histolytica est un parasite obligatoire de l'humain. Ce dernier constitue le seul hôte capable de l'héberger ainsi que le réservoir du parasite. La transmission est passive par ingestion de kystes mûrs. Classiquement le cycle de vie est double.
Amibiase infestante (non pathogène)
Après ingestion d'un kyste mûr à quatre noyaux, on assiste à une nouvelle division qui donne 8 trophozoïtes de type minuta dans l'iléon terminal ou le colon[16].
Ces minuta se multiplient par division binaire au contact de la muqueuse colique. Il n'y a pas d'évolution invasive, les minuta peuvent adhérer aux cellules de la muqueuse mais en restant dans la lumière du colon. Ils reprennent à nouveau une forme kystique pour être éliminés par les selles[16].
Depuis 1993, il est apparu qu'Entamoeba histolytica était rarement en cause, et que Entamoeba histolytica minuta était, 9 fois sur 10, Entamoeba dispar morphologiquement identique mais génétiquement différent[14],[11],[18].
Ce cycle ne donne pas de maladie (porteur sain, ou asymptomatique). Il peut représenter des mono-infections ou des infections mixtes (à E. histolytica et E. dispar)[16].
Amibiase invasive (pathogène)
Ici les formes minuta (E. histolytica minuta) se transforment en E. histolytica histolytica, capables de détruire les cellules muqueuses, de se multiplier dans la paroi colique en provoquant des lésions à l'origine de la diarrhée sanglante[16]. Les conditions de passage d'une forme à l'autre sont mal connues[11].
Il n’y a pas de formation de kyste lors de cette phase, donc la forme E. h. histolytica n’a pas de rôle épidémiologique direct car cette forme végétative est incapable de survivre dans le milieu extérieur.
L'amibiase maladie sous cette forme aiguë dure environ trois semaines jusqu'au retour du parasite à la forme Entamoeba histolytica minuta et à la guérison temporaire.
Physiopathologie
Dans des infections asymptomatiques, l'amibe se nourrit de bactéries et de particules de nourriture présentes dans l'intestin, mais sans altérer la paroi de celui-ci.
Dans l'amibiase-maladie, Entamoeba histolytica histolytica possède des gènes de virulence (sept au moins) qui encodent des protéases à cystéine[19] (travaux de la généticienne Esther Orozco). Ces facteurs enzymatiques détruisent la muqueuse du colon en dégradant la matrice extracellulaire, d'où inflammations, ulcères, et nécroses. Ces lésions réalisent des microabcès sous-muqueux, dits abcès « en bouton de chemise » dans la paroi intestinale.
Ces mêmes enzymes permettent aussi de déjouer les défenses immunitaires en clivant des immunoglobulines[19], et en inhibant le chimiotactisme des polynucléaires[11]. L'amibe pathogène se nourrit également des cellules détruites par phagocytose et on voit souvent au microscope des globules rouges à l'intérieur des vacuoles de son cytoplasme[10].
Les lésions siègent de préférence sur le cæcum et le colon sigmoïde, plus rarement dans les formes graves sur toute l'étendue du colon. Ces lésions par enzymes amibiennes expliquent la diarrhée muco-sanglante, non purulente, et non fébrile de la dysenterie amibienne[11].
Dans le cas d'amibiase atténuée, mais prolongée, en Amérique latine en particulier, il se forme dans la paroi colique des masses granulomateuse appelée amœbome, réalisant un syndrome pseudo-tumoral (facteur confondant avec une tumeur cancéreuse). L'amœbome réalise un amas inflammatoire où prédominent plasmocytes et granulocytes éosinophiles[20].
Même en cas de lésion minime, les amibes peuvent migrer par voie sanguine et envahir d'autres organes. Le premier à être atteint (voie portale, par la veine porte) est le foie (1 à 5 % des cas), puis plus rarement le poumon, le cerveau et autres, pour moins de 1 % des cas[15],[21].
Épidémiologie
Le taux de prévalence des porteurs de kystes (porteurs sains) est surestimé, car il est établi sur l'examen en microscopie optique, ce qui ne permet pas de distinguer E. histolytica/dispar[22], dont la proportion est estimée à 1 pour 9.
Après le paludisme, l'amœbose est la deuxième cause de mortalité par maladie due à des protozoaires[23].
Transmission
L'homme est le seul réservoir du parasite. Les kystes amibiens sont éliminés dans les selles, et résistent jusqu'à plusieurs semaines en milieu extérieur, chaud et humide[10].
L'amœbose se transmet le plus souvent par ingestion d'eau ou de nourriture contaminée (contamination fécale), mais également par les mains sales ou les objets souillés. Plus rarement, une transmission sexuelle est possible (lors de pratiques oro-anales)[23].
Occasionnellement, mouches et blattes peuvent être porteurs mécaniques de kystes (des selles à la nourriture)[2] ; de même, la géophagie est une source d'infection répandue dans certaines cultures.
Répartition
La maladie est cosmopolite, mais elle prédomine dans les pays en développement en situation de péril fécal (engrais humain, hygiène de l'eau, sanitaires insuffisants…), surtout en zone tropicale humide. La prévalence de l'infection est estimée à 10 % de la population mondiale (9 infectés sur 10 étant sans symptômes), ce qui représente environ 50 millions de malades, et de 50 000 à 100 000 décès par an[11],[23].
Aux États-Unis (de 3 000 à 5 000 cas chaque année[19]) et en Europe, la prévalence est de l'ordre de 4 % (porteurs sains du parasite) de la population[16].
Groupes à risque
Outre les pratiques déjà indiquées, les personnes les plus à risques sont les voyageurs en zone d'endémie tropicale (séjour de longue durée en conditions d'hygiène précaire)[11] ; les enfants malnutris ; les personnes en institution (asiles, prisons…) ; celles qui sont immunodéprimées[23] ; la grossesse, l'alcoolisme, ou un traitement sous glucocorticoïde sont des facteurs aggravants[15].
Les hommes et les femmes sont à peu près à égalité pour l'amœbose intestinale, mais l'atteinte hépatique se voit dix fois plus chez l'homme que chez la femme, âgés de 18 à 50 ans. Les raisons sont mal connues, mais le rôle de l'alcool chez l'homme (qui fragilise le foie) est évoqué, et chez la femme, celui de facteurs hormonaux et d'un déficit en fer (facteurs de protection contre la dissémination extra-intestinale)[15].
Quelques épidémies notables
Au cours du XXe siècle, de 1914 à la guerre d'Algérie, quelques épidémies d'amibiase sont observés dans l'armée françaises dans des régiments composés de soldats métropolitains et d'outremer[10].
Aux États-Unis, l'incident le plus dramatique date de 1933 à la foire mondiale de Chicago[24] ; il a été provoqué par de l'eau potable contaminée. Une tuyauterie défectueuse, à partir de deux hôtels, a permis aux eaux d'égout de souiller l'eau du réseau. Il y a eu près de 1 000 cas d’infections constatées (dont 98 décès)[25].
En Grande-Bretagne, dans les années 1962-1971, le taux de porteurs du parasite est estimé entre 2 et 5 % de la population générale, mais la maladie est rare en raison des bonnes conditions d'hygiène, avec toutefois 31 décès par amoebose durant cette période[2].
Dans les années 1979-1984, le nombre de cas d'amœbose atteint le double de son niveau habituel au Texas et en Californie. Ces cas ont été rapportés de façon probable à une immigration accrue en provenance du Mexique (Texas) et d'Asie du Sud-Est (Californie)[2].
Dans les années 1980, le Mexique comptait chaque année 5 à 6 millions de malades et de 10 à 30 000 décès, pour 70 millions d'habitants[2].
Clinique
Amœbose colique
La durée d’incubation est très variable et l'infection asymptomatique persiste en moyenne pendant plus d'une année. On suppose que l'absence ou la présence de symptômes ainsi que leur intensité peut dépendre de différents facteurs comme la virulence de la souche amibienne, la réaction immunitaire de l'hôte, et peut-être l'action des bactéries et des virus associés.
Forme habituelle
D'apparition progressive, la maladie se présente le plus souvent comme une diarrhée subaiguë, voire chronique. Les selles sont pâteuses, au nombre de 2 à 10 par jour, parfois associées à des douleurs abdominales. Il n'y a pas de fièvre et l'état général est bien conservé.
Dysenterie amibienne aiguë
Moins souvent, et survenant surtout chez l'enfant en pays tropical, la maladie peut évoluer, ou se présenter brutalement, comme une dysenterie aiguë, caractérisée par[26] :
- épreintes : douleurs coliques avec faux besoins (envie fréquente et inutile d'aller à la selle).
- ténesme : sensation douloureuse de tension/distension du rectum et de l'anus.
- selles afécales, glairo-sanglantes, sans pus, au nombre de 5 à 20 émissions par jour, correspondant au « crachat rectal ».
- À la palpation de l'abdomen, douleur dans les deux fosses iliaques (colite bipolaire).
Les émissions dysentériques n'entraînent qu'une minime perte d'eau mais une importante perte de chlorures. La température reste normale ou subnormale, la vitesse de sédimentation n'est pas augmentée et il n'y a pas d'éosinophilie. Au début, l'état général est bien conservé, mais si la maladie se prolonge, le malade devient prostré, dépressif et anorexique. L'amaigrissement est sensible.
Formes cliniques et évolutives
Dans les pays tempérés, et sous traitement adéquat, l'évolution est le plus souvent favorable, vers la guérison définitive.
En zone endémique, sans intervention curative, cette crise dysentérique va persister une dizaine de jours et évoluer, dans la majorité des cas, vers une pseudo-guérison. En fait, l'amibiase a une tendance à la chronicité avec des rechutes coliques qui dégradent un peu plus à chaque fois la muqueuse intestinale, y laissant des lésions cicatricielles.
Dans quelques cas, le parasite envahit d’autres tissus, le plus souvent le foie[27].
Aiguës
L'association avec un état fébrile doit faire envisager une co-infection bactérienne, notamment une shigellose, surtout en Asie du Sud-Est[26].
La forme suraiguë, dite maligne, est rare (moins de 0,5% des cas) mais gravissime (mortalité de plus de 40%)[28], survenant chez des sujets fragilisés (malnutris, polyparasités, femme enceinte). Les lésions sont étendues à tout le colon, à l'origine d'hémorragies ou de perforations intestinales se traduisant par une péritonite[17].
Chroniques
Plusieurs années après une amœbose aigüe, il peut se former progressivement des tumeurs inflammatoires parasitaires ou « amœbomes ». Elles se manifestent comme un syndrome pseudo-tumoral d'occlusion intestinale, faisant penser à un cancer colique[26].
Même après la disparition d'E. histolytica, après des mois ou des années, un dysfonctionnement colique peut s'installer. C'est la « colite ou colopathie post-amibienne », ou « méta-amibienne », qui associe[26] :
- des troubles digestifs : intolérance alimentaire (pain, pâtes, féculents…), troubles du transit, douleurs abdominales.
- des troubles anxiodépressifs, irritabilité, fatigue ;
- des troubles neurovégétatifs : céphalées, vertiges, palpitations…
À la longue s'installent un amaigrissement progressif, des troubles articulaires et cutanées, aboutissant à la cachexie amibienne[20].
Amœbose extracolique
Les localisations extracoliques résultent toujours de la migration d'amibes histolytiques au départ d'un foyer intestinal, tantôt connu (complications secondaires évidentes), tantôt méconnu parce que latent ou oublié (formes faussement primitives).
La voie sanguine étant la voie habituelle de migration, c'est le foie puis le poumon qui sont le plus fréquemment atteints. D'autres localisations, cutanées, spléniques, cérébrales, vésicales…, plus rares, sont surtout rencontrées dans les zones d'endémie.
Amœbose hépatique
Rare chez l'enfant, survenant surtout chez l'homme adulte, elle se développe assez rapidement (le plus souvent en moins d'un mois)[28] après une amœbose clinique (ou passée inaperçue) apparaissent des signes d’hépatite présuppurative (fièvre modérée et hépatomégalie douloureuse), puis se dessine un tableau de suppuration profonde (fièvre élevée, oscillante puis continue, VS augmentée, hyperleucocytose)[22].
Les abcès à développement supérieur (vers le diaphragme) entrainent un syndrome phrénique (irritation du nerf phrénique) : douleur de l'hypocondre droit irradiant vers l'épaule, toux sèche, majorés par l'inspiration profonde[11].
La ponction de l'abcès ramène du pus couleur chocolat, amicrobien, pathognomonique malgré l'absence habituelle de parasites.
Il existe d'autres formes cliniques : la fièvre isolée, l'hépatomégalie sans fièvre (faisant discuter d'un cancer primitif du foie), avec ictère (si l'abcès comprime la vésicule biliaire)[11].
L'évolution se fait vers une cachexie rapide à issue fatale ou vers l'ouverture de l'abcès, parfois bénéfique (évacuation par fistule cutanée ou bronchique directe), souvent aggravante : parenchyme pulmonaire, cavité péritonéale.
Amœbose pulmonaire
Il s'agit d'une complication de l'amœbose hépatique, par extension d'abcès ou migration de parasites. Le poumon droit est plus exposé que le poumon gauche, en raison de la proximité avec le foie.
Par extension, l'abcès hépatique à développement supérieur peut s'ouvrir dans une bronche (fistule hépato-bronchique), donnant une vomique de couleur chocolat caractéristique. Par migration, l'atteinte des poumons se traduit par des abcès du parenchyme pulmonaire ou une pleurésie purulente, d'origine amibienne[22].
Non traitée, l'évolution est défavorable : surinfections, cachexie ou mort rapide par hémorragie[29].
Autres
Les autres localisations possibles sont nombreuses, mais leur fréquence est rare ou très rare. Dans ce groupe, la localisation la plus importante est l'amœbose encéphalique[29]. Les autres atteintes sont cutanées (plaies, ulcérations), cardiaques (péricardite), spléniques, ostéo-articulaires, urogénitales[22].
Diagnostic
Orientation
Dans les pays développés, un séjour en pays d'endémie (même ancien, de plusieurs années), d'une durée supérieure à un mois, est retrouvé 9 fois sur 10. Au XXIe siècle, l'amoebose-maladie autochtone (en pays non-endémique) est très rare .
Dans les pays d'endémie, le diagnostic est difficile s'il s'agit d'une forme mineure, alors qu'une dysenterie muco-sanglante est fortement évocatrice de la maladie. Dans cette forme colique, comme dans la forme asymptomatique, le diagnostic est confirmé par la mise en évidence du parasite dans les selles.
Dans l'amœbose colique, l'hémogramme est d'abord normal, sans syndrome inflammatoire biologique. Au cours de l'évolution, une modification (hyperleucocytose avec polynucléose neutrophile), avec syndrome inflammatoire (VS et CRP élevées) doit faire suspecter une complication ou une évolution vers une forme hépatique[11].
Confirmation
Examen parasitologique des selles
L'examen direct au microscope optique sur plaque chauffante est longtemps restée la méthode de diagnostic la plus répandue dans le monde entier. Cet examen permet de voir les formes végétatives minuta et histolytica en mouvement (sous l'influence de la chaleur), et affirmer E. histolytica avec certitude lors de la mise en évidence de trophozoïtes hématophages[22].
Les kystes sont identifiés par des techniques de concentration[26], mais ils ne sont pas constamment présents et l'analyse de plusieurs prélèvements successifs est parfois nécessaire. Cet examen permet de distinguer les kystes des amibes non pathogènes, tels que celui d'Entamoeba coli qui possède jusqu'à 8 noyaux, décentrés à contours irréguliers.
Cependant, l'examen optique ne permet pas le diagnostic différentiel avec Entamoeba dispar beaucoup plus répandu, d'où l'appellation d'un complexe Entamoeba histolytica/dispar. L'OMS recommande de ne pas traiter les infections diagnostiquées par le seul examen au microscope si elles sont asymptomatiques.
Dans les pays développés, les techniques ELISA et PCR permettent de distinguer histolytica et dispar, elles tendent à se généraliser, et l'OMS les recommande au niveau mondial[22], mais leur disponibilité est limitée pour des raisons de coûts[15].
L'examen parasitologique des selles ne permet pas toujours de mettre en évidence ces protozoaires, car il s'agit d'une technique délicate à mettre en œuvre surtout en dehors des zones subtropicales d'endémie. Il est notamment indispensable d'examiner très rapidement les selles fraiches et humides (qui sont d'ailleurs difficiles à prélever en l'absence de syndrome dysentérique). Il faut que le laboratoire dispose de techniciens formés à ce type d’analyses et il est en général nécessaire de répéter l'examen au moins 3 fois sur une période de 9 à 10 jours avant de conclure à un résultat négatif[30],[31].
Autres
.jpg.webp)
Quand les examens parasitologiques sont négatifs, le sérodiagnostic et la rectoscopie sont des examens d'appoints. Le sérodiagnostic est négatif dans les dysenteries aigües, mais il tend à devenir positif par la suite.
La rectoscopie montre une muqueuse inflammatoire et hémorragique avec des ulcérations « en coup d'ongle ». La biopsie colique peut montrer en phase aigüe les microabcès « en bouton de chemise », et en cas d'amœbome, un granulome inflammatoire.
Les examens radiologiques du colon sont non spécifiques. Ils peuvent montrer des zones ulcérées (amœbiose aigüe), spasmées en « piles d'assiettes » (colopathie post-amibienne), ou un aspect pseudo-tumoral (amœbome).
Dans les formes extracoliques, l'échographie ou le scanner montrent les abcès du foie ou d'autres organes. En règle générale, dans ces formes évoluées, la recherche d'amibe est alors négative, mais la sérologie plus souvent positive[11],[26].
Traitement
Curatif
Deux types de médicaments sont utilisés contre le parasite : un amœbicide diffusible dans les tissus (amœbose symptomatique), et un amœbicide de contact qui n'agit que dans la lumière de l'intestin (pour traiter une forme asymptomatique ou pour éviter une rechute).
En zone non endémique, les formes sans symptômes (mais avec présence dans les selles d'E. histolytica) sont traitées par un amœbicide de contact. En France, le plus souvent utilisé est l'association tiliquinol-tilbroquinol, dans d'autres pays d'autres produits sont disponibles comme la paromomycine ou le furoate de diloxanide.
Dans les formes intestinales actives, le métronidazole est l'amœbicide diffusible le plus souvent utilisé. Il passe rapidement dans la circulation sanguine et diffuse dans les tissus infectés. Dans un deuxième temps, ce traitement est complété par un amoebicide de contact pour éviter les rechutes possibles dans les mois ou les années suivantes.
Dans les formes intestinales graves ou compliquées, au traitement précédent s'ajoutent réanimation, chirurgie et antibiothérapie en fonction du contexte. Dans les formes hépatiques, la ponction-drainage sous échographie d'un abcès peut se justifier en cas d'abcès volumineux, douloureux, surinfecté, risquant de se rompre, ou ne cédant pas sous traitement médical[11],[21].
Traitements d'appoint
En France, ils sont surtout utilisés pour traiter la colite post-amibienne chronique, qui est traitée comme une colopathie fonctionnelle. Le traitement comporte ou associe : diététique (restriction des épices et des graisses), antispasmodiques, neurosédatifs, cures thermales etc[21].
Dans les pays endémiques, des remèdes à base de plantes sont utilisés de façon traditionnelle contre les diarrhées et dysenteries. Bien que les données soient limitées, ils pourraient être potentiellement à l'origine de nouveaux amœbicides. Par exemple, en Afrique du Sud et au Zimbawe, Sclerocarya birrea, Elephantorrhiza elephantina (en), Schotia brachypetala (en) auraient surtout un effet antispasmodique ; alors qu'au Mexique, des plantes à activité amœbicide sont étudiées comme Chiranthodendron pentadactylon, Annona cherimola, Punica granatum, Ruta chalepensis, la plus étudiée étant Castela texana de la famille des Simaroubaceae, dont l'extrait aqueux pourrait être utilisé comme amœbicide de contact[12].
Prévention
En milieu endémique, elle repose sur l'hygiène alimentaire et personnelle.
- Lavage fréquent des mains et avant les repas ;
- Préférer les plats bien cuits et servis très chauds, éviter les crudités, peler les fruits soi-même, ne boire que de l'eau en bouteille (décapsulée devant soi) ;
- Se laver soigneusement les mains au savon et à l'eau chaude immédiatement après avoir utilisé les toilettes ou avoir changé un bébé ;
- Nettoyer souvent la salle de bain et les toilettes. Éviter de partager les serviettes ou les gants de toilette ;
- Les désinfectants chimiques de l'eau ne sont pas efficaces sur les kystes d'amibes.
Les mesures d'hygiène simple (lavage des mains) pourraient réduire de 50 % la mortalité des maladies diarrhéiques dans le monde, mais elles sont difficiles à appliquer dans beaucoup de régions par manque de savon et d'accès à une eau propre[15].
Il n'existe pas de médicaments prophylactiques ou de vaccin disponibles.
Amœboses à amibes libres
Les amibes libres sont des protozoaires dits amphizoïques, c'est-à-dire capables d'accomplir tout leur cycle sans requérir ou dépendre d'hôtes. Elles sont dites libres, car vivant librement dans l' environnement. Cependant plusieurs espèces peuvent devenir parasitaires à l'occasion, et provoquer des maladies chez l'Homme, comme les genres Naegleria, Acanthamoeba et Balamuthia[32].
Genre Naegleria

Naegleria fowleri est une espèce mondiale qui vit dans les eaux douces tièdes. La contamination se fait par le nez, pendant une baignade dans un lac, un étang, très rarement, mais de façon gravissime, elle franchit la muqueuse nasale pour atteindre le cerveau en suivant le nerf olfactif, provoquant une méningoencéphalite amibienne primitive (MEAP)[33].
Des cas récents ont été décrits à Madagascar et en Guadeloupe. Le diagnostic se fait par la présence de trophozoïtes mobiles à l'examen du liquide cérébrospinal (LCS) La prévention repose sur l'évitement des baignades en eau douce dans les étangs, les lacs des zones à risque, la chloration des piscines, (les amibes libres étant sensibles à l'eau de Javel), le port d'un masque de plongée ou de pinces nasales[32],[34].
Genres Acanthamoeba et Balamuthia
Acanthamoeba culbertsoni et d'autres espèces du même genre, de répartition mondiale, sont potentiellement pathogènes pour l'Homme. Elles peuvent vivre dans le sol, l'air ou l'eau. Les formes kystiques peuvent survivre quelques années dans la poussière de maison. La voie d'entrée peut être le nez, la bouche, ou une lésion cutanée. L'infection est le plus souvent asymptomatique, mais elles peuvent disséminer par voie sanguine et provoquer une encéphalite amibienne granulomateuse (EAG). Chez les porteurs de lentilles de contact, les amibes du genre Acanthamoeba sont aussi responsables de kératites[33],[32].
Balamuthia mandrillaris peut aussi provoquer une EAG[33],[32].
Morts célèbres
- Théodoric en 526
- Clodebert en 580
- Dagobert Ier en 639
- Henri le Jeune d'Angleterre en 1183
- Jean Sans Terre en 1216
- Louis VIII en 1226
- Jean Tristan de Valois en 1270
- Louis IX de France en 1270
- Philippe V de France dit Philippe le Long en 1322
- François Philelphe en 1481
- Hernan Cortés en 1547
- Guillaume Rondelet en 1566
- Francis Drake en 1596
- Jean Michel de Venture de Paradis en 1799
- Choderlos de Laclos en 1803
- Giovanni Battista Belzoni en 1823
- Victor Jacquemont en 1832
- Vincenzo Bellini en 1835
- David Livingstone le
- Srinivasa Ramanujan en 1920
- Sadao Yamanaka en 1938
Notes et références
- 1 2 Mirko D. Grmek, Les maladies à l'aube de la civilisation occidentale, Paris, Payot, coll. « Médecine et Sociétés », , 527 p. (ISBN 2-228-55030-2), p. 502..
- 1 2 3 4 5 6 7 8 9 10 11 12 13 (en) Kenneth F. Kiple (dir.) et K. David Patterson, The Cambridge World History of Human Disease, Cambridge, Cambridge University Press, , 1176 p. (ISBN 0-521-33286-9), chap. VIII.5 (« Amebic Dysentery »), p. 568-571..
- 1 2 3 (en) Michel Drancourt (dir.) et Matthieu Le Bailly, Paleomicrobiology of Humans, Washington DC, ASM Press, , 212 p. (ISBN 978-1-55581-916-3), chap. 14 (« Past Intestinal Parasites »), p. 67, 145 et 149-150..
- 1 2 3 (en) Arthur C. Aufderheide, The Cambridge Encyclopedia of Human Paleopathology, Cambridge, Cambridge University Press, , 478 p. (ISBN 0-521-55203-6), p. 224-226..
- 1 2 3 4 F. E. G. Cox, « History of Human Parasitology », Clinical Microbiology Reviews, vol. 15, no 4, , p. 595–612 (ISSN 0893-8512, PMID 12364371, DOI 10.1128/CMR.15.4.595-612.2002, lire en ligne, consulté le ).
- ↑ (en) A.T. Sandison, Diseases in antiquity, Charles C. Thomas, , chap. 13 (« Parasitic diseases »), p. 182-183..
- ↑ Pierre Delaveau, Histoire et renouveau des plantes médicinales, Paris, Albin Michel, , 353 p. (ISBN 2-226-01629-5), p. 194-198.
- ↑ Jean Hossard, « Les « remèdes du Roi » et l'organisation sanitaire rurale au XVIIIe siècle », Revue d'Histoire de la Pharmacie, vol. 63, no 226, , p. 465–472 (DOI 10.3406/pharm.1975.7454, lire en ligne, consulté le ).
- 1 2 P. J. Imperato, « A historical overview of amebiasis. », Bulletin of the New York Academy of Medicine, vol. 57, no 3, , p. 175–187 (ISSN 0028-7091, PMID 7011459, PMCID 1805211, lire en ligne, consulté le ).
- 1 2 3 4 5 6 7 8 Y.J. Golvan, Eléments de parasitologie médicale, Flammarion médecine - sciences, (ISBN 978-2-257-12589-7), p. 204-205 et 208..
- 1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 E. Pilly, Maladies Infectieuses et Tropicales : tous les items d'infectiologie, Paris, Alinea Plus, , 720 p. (ISBN 978-2-916641-66-9), p. 520-522..
- 1 2 Julio C. Carrero, Magda Reyes-López, Jesús Serrano-Luna et Mineko Shibayama, « Intestinal amoebiasis: 160 years of its first detection and still remains as a health problem in developing countries », International Journal of Medical Microbiology, vol. 310, no 1, , p. 151358 (ISSN 1438-4221, DOI 10.1016/j.ijmm.2019.151358, lire en ligne, consulté le ).
- ↑ Mehmet Tanyuksel et William A. Petri, « Laboratory Diagnosis of Amebiasis », Clinical Microbiology Reviews, vol. 16, no 4, , p. 713–729 (ISSN 0893-8512, PMID 14557296, DOI 10.1128/CMR.16.4.713-729.2003, lire en ligne, consulté le ).
- 1 2 3 4 J.C. Petithory, « Deux espèces d'amibes : pathogènes et non pathogènes », Le Concours Médical, , p. 1186-1189..
- 1 2 3 4 5 6 Micaella Kantor, Anarella Abrantes, Andrea Estevez et Alan Schiller, « Entamoeba Histolytica: Updates in Clinical Manifestation, Pathogenesis, and Vaccine Development », Canadian Journal of Gastroenterology & Hepatology, vol. 2018, (ISSN 2291-2789, PMID 30631758, PMCID 6304615, DOI 10.1155/2018/4601420, lire en ligne, consulté le ).
- 1 2 3 4 5 6 Fritz H. Kayser (trad. de l'allemand), Manuel de poche de microbiologie médicale, Paris, Flammarion Médecine - Sciences, , 764 p. (ISBN 978-2-257-11335-1), p. 575-581.
- 1 2 Patrice Bourée, « Amibiase intestinale », La Revue du Praticien - médecine générale, vol. 29, nos 688/689, , p. 425-429..
- ↑ Jeremy Farrar, Peter Hotez, Thomas Junghanss, Gagandeep Kang, David Lalloo et Nicholas J. White, Manson's Tropical Diseases, Elsevier Health Sciences, , 664–671 p. (ISBN 978-0-7020-5306-1, lire en ligne).
- 1 2 3 Prescott (trad. de l'anglais), Microbiologie, Bruxelles/Paris, De Boeck, , 1088 p. (ISBN 978-2-8041-6012-8), p. 1012-1014..
- 1 2 Y.-J. Golvan 1983, op. cit., p. 213-214.
- 1 2 3 Vidhya Prakash, Jasmine Y. Jackson-Akers et Tony I. Oliver, « Amebic Liver Abscess », dans StatPearls, StatPearls Publishing, (PMID 28613582, lire en ligne).
- 1 2 3 4 5 6 « Amoebose (amibiase) actualités 2016 », sur medecinetropicale.free, (consulté le ).
- 1 2 3 4 Hassam Zulfiqar, George Mathew et Shawn Horrall, « Amebiasis », dans StatPearls, StatPearls Publishing, (PMID 30137820, lire en ligne).
- ↑ « Amebic Dysentery in Chicago », American Journal of Public Health and the Nations Health, vol. 24, no 7, , p. 756–758 (ISSN 0002-9572, PMID 18014024, PMCID 1558781, lire en ligne, consulté le ).
- ↑ E K Markell, « The 1933 Chicago outbreak of amebiasis. », Western Journal of Medicine, vol. 144, no 6, , p. 750 (ISSN 0093-0415, PMID 3524005, PMCID 1306777, lire en ligne, consulté le ).
- 1 2 3 4 5 6 Patrice Bourrée, « Diarrhée sanglante : amoebose ? », La Revue du Praticien - médecine générale, vol. 28, no 920, , p. 336-337..
- ↑ Benoît Nespola, Valérie Betz, Julie Brunet, Jean-Charles Gagnard, Yves Krummel, Yves Hansmann, Thierry Hannedouche, Daniel Christmann, Alexander W. Pfaff, Denis Filisetti, Bernard Pesson, Ahmed Abou-Bacar et Ermanno Candolfi, « First case of amebic liver abscess 22 years after the first occurrence », Parasite, vol. 22, , p. 20 (ISSN 1776-1042, PMID 26088504, DOI 10.1051/parasite/2015020, lire en ligne).
- 1 2 Rashidul Haque, Christopher D. Huston, Molly Hughes et Eric Houpt, « Amebiasis », The New England Journal of Medicine, vol. 348, no 16, , p. 1565–1573. (ISSN 1533-4406, PMID 12700377, DOI 10.1056/NEJMra022710).
- 1 2 Y.-J. Golvan 1983, op. cit., p. 223-225.
- ↑ ECN PILLY, Maladies Infectieuses et Tropicales, 4e édition, 2016, AlinéaPus, p. 229 Paragraphe Examens complémentaires.
- ↑ Lynne S. Garcia, Michael Arrowood, Evelyne Kokoskin et Graeme P. Paltridge, « Practical Guidance for Clinical Microbiology Laboratories: Laboratory Diagnosis of Parasites from the Gastrointestinal Tract », Clinical Microbiology Reviews, vol. 31, no 1, (ISSN 0893-8512, PMID 29142079, PMCID 5740970, DOI 10.1128/CMR.00025-17, lire en ligne, consulté le ).
- 1 2 3 4 « Infections à amibes libres », sur medecinetropicale.free.fr (consulté le ).
- 1 2 3 Fritz H. Kayser (trad. de l'allemand), Manuel de poche de microbiologie médicale, Paris, Flammarion Médecine - Sciences, , 764 p. (ISBN 978-2-257-11335-1), p. 575-582..
- ↑ (en) Grace E., « Naegleria fowleri: A Review of the Pathogenesis, Diagnosis, and Treatment Options. », Antimicrobial Agents Chemotherapy, (lire en ligne).
Annexes
Liens externes
- « Amibiase - Maladies infectieuses », sur Édition professionnelle du Manuel MSD (consulté le )
- « Amibes et lentilles cornéennes », sur le site du Syndicat national des ophtalmologistes de France.